Возбудители относятся к типу простейших (Prot zoa), классу споровиков (Sporozoa), роду плазмодие (Plasmodium). У человека описано четыре вида плазмодиев, вызывающих различные клинические формы малярии. Первым был открыт в 1881 г. Лавераном Plasm diurn malariae — возбудитель четырехдневной малярий В 1890 г. Грасси и Фелетти описали возбудителя трех дневной малярии — PI. vivax, а в 1897 г. Уэлч — возбудителя тропической малярии PI. falciparum.
Последним в 1922 г. Стефенсом был открыт PI. oval возбудитель малярии трехдневного типа. Кроме того, существуют подвиды возбудителя трехдневной малярии: pi. vivax vivax, вызывающий малярию с коротким инкубационным периодом (8—10 дней), и PL vivax hibernans, при заражении которым инкубационный период длится 8—10 мес. В настоящее время доказано, что люди могут заражаться через комаров тремя видами возбудителей малярии обезьян.
Малярийный плазмодий проходит сложный жизненный цикл развития, который совершается в организме человека (бесполый цикл, или шизогония) и комара (половой цикл, или спорогония).
Развитие возбудителя малярии в организме человека — шизогония — представлено двумя циклами: первый из них совершается в клетках печени (тканевая, или внеэритроцитарная, шизогония), а второй — в эритроцитах крови (эритроцитарная шизогония).
Тканевый цикл шизогонии. После укуса комара спорозоиты проникают в кровь человека и примерно через час внедряются в клетки печени, в которых и происходит цикл тканевой шизогонии. Она заканчивается образованием тканевых (внеэритроцитарных) мерозоитов, которые, разрушая клетки печени, поступают в кровь и поражают эритроциты. В них начинается эритроцитарный цикл шизогонии. С началом эритроцитарной шизогонии развитие возбудителя тропической малярии в печени прекращается. Тканевые мерозоиты остальных трех видов возбудителей малярии только частично выходят в кровь, а другие продолжают развиваться в печени, вызывая в дальнейшем рецидивы заболевания.
Эритроцитарный цикл шизогонии. Тканевый мерозоит, проникая в эритроцит, приобретает форму кольца, так как в центре его расположена вакуоль. Величина его 1,5—2,5 мкм. Цитоплазма в виде обода окрашена по Романовскому в голубой Цвет, а ядро — в красный. Увеличиваясь в размере, мерозоит превращается в шизонт, который утрачивает вакуоль и накапливает пигмент в цитоплазме. Перед делением шизонт округляется, а пигмент концентрируется в определенном месте. В делящемся шизонте вначале разделяется ядро, а затем цитоплазма. Образуется морула, состоящая из определенного числа мерозоитов. При разрушении эритроцита мерозоиты попадают в кровь и вновь порождают другие эритроциты. Некоторые мерозоиты, проникая в эритроциты, превращаются в половые клетки. Женские половые клетки — макрогаметы — занимают весь эритроцит и имеют маленькое ядро. В отличие от шизонта, готовящегося к делению, пигмент в них равномерно распределен по цитоплазме. Мужские половые клетки — микрогамонты — имеют большое рыхлое ядро, слабо окрашенное в розовый цвет. Длительность эритроцитарного цикла зависит от вида паразита: PI. vivax, PI. falciparum и PI. ovale совершают его за 48 ч, а PI. malariae — за 72 ч.
Половой процесс развития малярийного плазмодия. Начинается после того, как самки комара рода Anopheles с кровью больного человека или паразитоносителя получают различные формы малярийного плазмодия. Бесполые формы в желудке комара перевариваются, а половые продолжают дальнейшее развитие. Мужские гамонты делятся на 4—8 тонких микрогамет, которые оплодотворяют женские половые клетки — макрогаметы. Образующаяся зигота удлиняется становится подвижной (оокинета), активно проникает через стенки желудка под наружную оболочку и превращается в круглую ооцисту. В ооцисте повторно многократно делятся ядро, затем протоплазма и образуете большое количество веретеновидных телец — спорозоитов. После разрыва оболочки ооцисты спорозоиты с током гемолимфы заносятся в слюнные железы комара. Заражение человека происходит при укусе его комаром и попадании спорозоитов в кровь. При оптимальной температуре и в зависимости от вида плазмодия процесс спорогонии длится от 7 до 14 дней и более.
Патогенез и клиника. Инкубационный период: при тропической малярии 9—16 дней, четырехдневной — 3- 6 нед, трехдневной— И—16 дней и 8—10 мес. Заболевание характеризуется лихорадочными приступами, которые начинаются обычно утром с озноба, быстрого повышения температуры до 40°С и заканчиваются к вечер проливным потом. Приступы начинаются через равны промежутки времени: при трехдневной и тропической малярии — через сутки, а при четырехдневной — через 2 сут. При малярии развивается анемия, увеличиваются селезенка, печень, больной истощается. Длительность заболевания: до 1 года при тропической малярии, до 1,5 - 2 лет при трехдневной. У некоторых больных заболевание ограничивается первым острым периодом болезни, других возможны рецидивы через несколько месяце Наиболее тяжело протекает тропическая малярия. В тяжелых случаях смерть может наступить при явлении малярийной комы, сопровождающейся потерей сознания.
Иммунитет. Возможно повторное заражение маляр ей, однако течение ее более легкое. В эндемичных местностях люди болеют обычно в детстве.
Диагностика. Малярия обычно распознается на основании клинической картины заболевания, эпидемиологического анамнеза и обнаружения в крови паразит малярии. Решающее значение при диагностике маляр имеет микроскопическое обнаружение возбудителей мазке крови и препарате толстой капли.
Для окраски приготовленных препаратов чаще все используют метод Романовского — Гимзы.
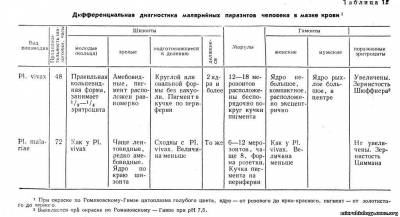
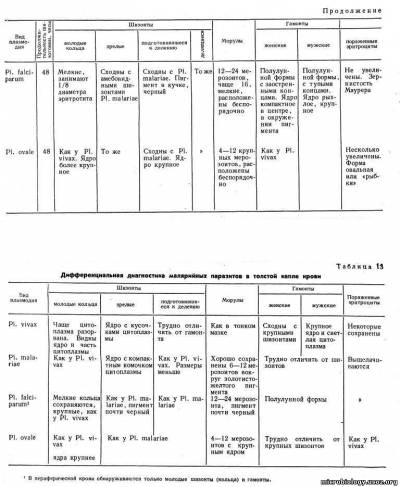
Дифференциальная диагностика малярийных паразитов человека в мазке и толстой капле приведена табл. 12 и 13.
В последние годы для диагностики малярии используют методы иммунологической и серологической диагностики: реакцию гемагглютинации по Бойдену. В качестве антигена берут возбудителей малярии обезьян. Четкие результаты были получены при использовании РИФ.
Профилактика и лечение. В СССР для борьбы с малярией использовался комплекс различных мероприятий направленных на выявление и лечение больных маляр ей и паразитоносителей, организацию мероприятий истреблению переносчиков. Плановое, государственное проведение всех этих мероприятий привело к ликвидации малярии в СССР. Небольшое число заболеваний малярией, возникающих на территории Советского Сою связано с завозом ее из других стран.
Специфическое лечение при малярии проходят хинином, акрихином, бигумалем, хиноцидом и другими химиотерапевтическими препаратами.