Сведения о нормальном кровообращении в сердце, о территориях разветвления и кровоснабжения левой и правой венечных артерий, об анастомозах между ними даны в развитие и строение человеческого сердца. Об особенностях кровоснабжения старческого сердца см. у Сагабиль.
Артериальное полнокровие имеет место в миокарде как выражение воспалительного прилива крови (рис. 33). Оно не дает какой-либо характерной макроскопической картины. Под микроскопом обычно такая воспалительная гиперемия характеризуется переполнением кровью капиллярной сети, которая в таких случаях выступает чрезвычайно рельефно между мышечными волокнами.

Венозная гиперемия в сердце, как принято думать, бывает следствием застоя крови в венозной сети сердца в результате ослабленного оттока крови по венам. Миокард при этом имеет темный синюшный вид; цианотичный оттенок имеет также эндо- и эпикард. Под микроскопом наблюдается расширение и переполнение кровью мелких вен и капилляров. При длительном застое межуточная ткань бывает отечна, мышечные волокна вакуолизированы; по ходу мелких вен нередко можно видеть ожирение мышечных волокон. В последнее время Плеш, Фок, Телен и др. отмечают, что в мышце сердца не бывает застойного полнокровия, т. е. задержки крови в венозной системе, как это имеет место в других органах. Цианоз сердца, по их мнению, связан с переполнением капилляров кровью, идущей из артерий при диастолическом расширении сердца. Другими словами, «картина венозной гиперемии, цианоза имеет в сердце артериальное происхождение и как бы активный характер».
Малокровие сердца в чистой форме можно наблюдать как частичное проявление общего малокровия при острых крово- потерях. Все ткани сердца, особенно миокард, при этом представляются бледными, мышца имеет бледнокоричневый цвет. При хроническом общем малокровии от длительных кровопотерь, при истощающих болезнях, при болезнях кроветворения (анемии, лейкозы и т. д.), кроме малокровия, в миокарде наблюдается картина дегенеративного ожирения, обычно «тигрового» характера.
Местное малокровие миокарда, зависящее от местных нарушений тока крови по ветвям венечных артерий, и его последствия будут рассмотрены ниже.
Кровоизлиянияв сердце могут иметь различную локализацию. Различают кровоизлияния подэпикардиальные, подэндокардиальные и мышечные. По своему виду кровоизлияния могут быть очень мелкими, микроскопическими, могут относиться к петехиям, экхимозам или к кровоподтекам (о подэндокардиальных кровоизлияниях см. Кюльбс и Штраусс). Иногда эти кровоизлияния представляют собой частное проявление общего геморрагического диатеза, например, при некоторых инфекционных болезнях (чума, сибирская язва, сыпной тиф, токсическая дифтерия, стрептококковый сепсис, инфекционная желтуха и др.), при авитаминозах (скорбут), болезнях кроветворных органов (острые лейкозы, анемии, алейкия, тромбопения), при гемофилии, при отравлениях некоторыми ядами (фосфор, мышьяк, сальварсан, грибы-сморчки, змеиный яд, из БОВ — иприт, люизит, адамсит). Во всех этих случаях кровоизлияния наблюдаются преимущественно в серозной оболочке эпикарда и в эндокарде, иногда в миокарде, например, при миокардитах, особенно при дифтерийном миокардите, а также при различных некрозах в миокарде. Сходные кровоизлияния в эпикарде и эндокарде могут наблюдаться при асфиксиях разного происхождения («пятна Тэрдье»). Карлин и Могильницкий наблюдали кровоизлияния в миокарде от больших доз рентгена.
В некоторых случаях кровоизлияние под эндокардом левого желудочка располагается по ходу левой ножки атриовентрикулярной системы (нередко при полном отсутствии кровоизлияний в другие места сердца) (рис. 34).
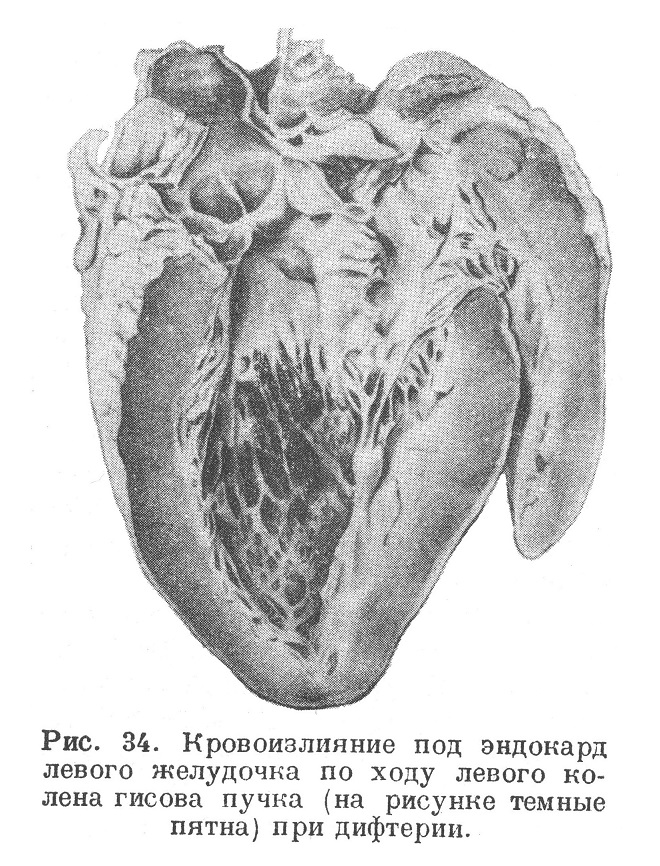
Такое кровоизлияние в гисов пучок может являться причиной расстройства сердечных сокращений; иногда оно считается достаточным для объяснения внезапной смерти, что, впрочем, встречает возражения ряда авторов (см. Ротбергер, Менкеберг, Тенделоо, Штюбель). Кровоизлияние в левую ножку гисова пучка с повреждением его мышечных элементов чаще всего находили при дифтерии, кори (Штернберг, Берблингер), при повышении внутричерепного давления, при травмах черепа, острых кровопотерях (Герингер), при интравенозном введении сердечных средств (строфантина, дигалена, адреналина, дигитоксина), при эклампсии и столбняке. В некоторых случаях в основе кровоизлияний лежали вазомоторные нарушения в результате раздражения блуждающего нерва и других нейротических влияний. В качестве причины изолированных кровоизлияний в левое колено гисова пучка указывались резкие сокращения левого желудочка, застой крови. Богатство пучка капиллярной сетью, тонкостенность капилляров и рыхлость самой ткани гисова пучка объясняют легкость наступления кровоизлияний в его ткань.
Тромбоз в сердце может иметь разные проявления. В венечных сосудах сердца могут образоваться тромбы на почве атеросклеротических, воспалительных и гиперергических изменений стенки; об этом коронарном тромбозе и его следствиях будет сказано при описании нарушений коронарного кровообращения. Нередко происходит образование тромботических масс на эндокарде полостей сердца, причем источником тромбообразования является кровь, циркулирующая в этих полостях. Необходимыми условиями для такого пристеночного тромбоза в полостях сердца являются: повреждение эндокарда и нарушения в движении крови близ внутренней поверхности полости.
Повреждение эндокарда может иметь воспалительный характер, может быть связано с атеросклерозом (например, в клапане), с рубцовым изменением эндокарда, может представлять собой дегенеративное ожирение или другое не резко выраженное изменение в результате токсических влияний или марантического нарушения питания эндокарда. Нарушение движения крови обычно бывает связано с препятствиями к нормальному передвижению ее и с упадком сократительной деятельности соответствующих отделов сердца. Оно выражается в том, что у внутренней поверхности полости возникают вращения — так называемые вихревые круговороты крови, способствующие оседанию ее форменных элементов, особенно тромбоцитов, на такую поверхность. В некоторых случаях, например, при эндокардитах, наибольшее значение для образования тромбов имеет момент повреждения эндокарда. В других случаях, например, при марантическом тромбозе, при аневризмах сердца, при пороках сердца, при затруднениях к передвижению крови через малый круг, главную роль играют вышеуказанные нарушения в движении крови.
При эндокардитах, поражающих клапаны или пристеночный эндокард, наслоение тромботических масс представляет собой обычное явление, почему весьма распространено обозначение такого процесса как тромбо-эндокардит. Такие же наложения тромботических масс бывают на клапанах при атеросклерозе их, на пристеночном эндокарде левого желудочка при инфарктах, рубцах и аневризмах сердца.
Весьма своеобразные тромбы возникают пристеночно в полостях предсердий и желудочков (чаще в правом) при различных препятствиях в сердце, при упадке силы сокращений и при расширениях полостей сердца. Эти тромбы образуются в ушках предсердий, у тебезиева клапана правого предсердия, у клапана овального окна левого предсердия, в промежутках между гребенчатыми мышцами, в углублениях между трабекулами желудочков. При своем увеличении тромбы выдаются в виде кругловатых овальных образований, сидящих на тонком основании — ножке. Такие тромбы желудочков имеют белый цвет, гладкую поверхность, однородно зернисты на разрезе; их часто называют сердечными полипами (французское название «boutons du coeur»). Тромбы в предсердиях, чаще образующиеся в ушках, имеют обычно слоистый вид на разрезе и поверхность с регулярно чередующимися грядами. Нередко в таких пристеночных тромбах имеется размягчение в центральных частях. В этих случаях на разрезе центральной части тромба обнаруживается полость, выполненная полужидким гноевидным желтым или шоколадным содержимым, которое неопытный исследователь легко может принять за настоящий гной; на самом деле это есть продукт асептического аутолиза, ведущего к молекулярному распаду и разжижению центральной части тромба. Под микроскопом гноевидный распад оказывается состоящим из мелкозернистой массы; по Бенеке, это зернистый распад фибрина, по Рибберту — разъединенные от сократительных движений стенки сердца тромбоциты. Отрыв тромбов от стенки и распад их являются источниками эмболии как в малом, так и в большом кругу кровообращения.
«Сердечные полипы» желудочков редко превосходят размеры лесного ореха, тромбы же предсердий могут быть значительно больше (до куриного яйца). В редких случаях пристеночный тромбоз, постепенно нарастая, выполняет слоистой массой всю полость предсердия или желудочка (обтурирующий тромбоз сердца).
В дальнейшем тромбы сердца подвергаются организации посредством врастания в них соединительной ткани с сосудами. В результате на клапанах и париетальном эндокарде образуются фиброзные утолщения — тромбосклероз по Девицкому. Организованные крупные тромбы предсердий (и более редкие большие тромбы клапанов) могут оказаться состоящими из однородной отечной соединительной или слизистой ткани, что придает им большое сходство с настоящими опухолями — фибромами и миксомами. Подробнее об этом будет сказано в отделе «Опухоли».
В некоторых случаях сужения двустворчатого клапана левого желудочка тромб, образовавшийся в ушке левого предсердия, при усилении сократительной деятельности предсердия отделяется от стенки и оказывается свободно лежащим в полости предсердия. При сокращениях сердца и вращении в предсердии такой свободный тромб увеличивается, отшлифовывается и приобретает правильную шаровидную форму с гладкой, реже сетчатой или шиповидной поверхностью (рис. 35).
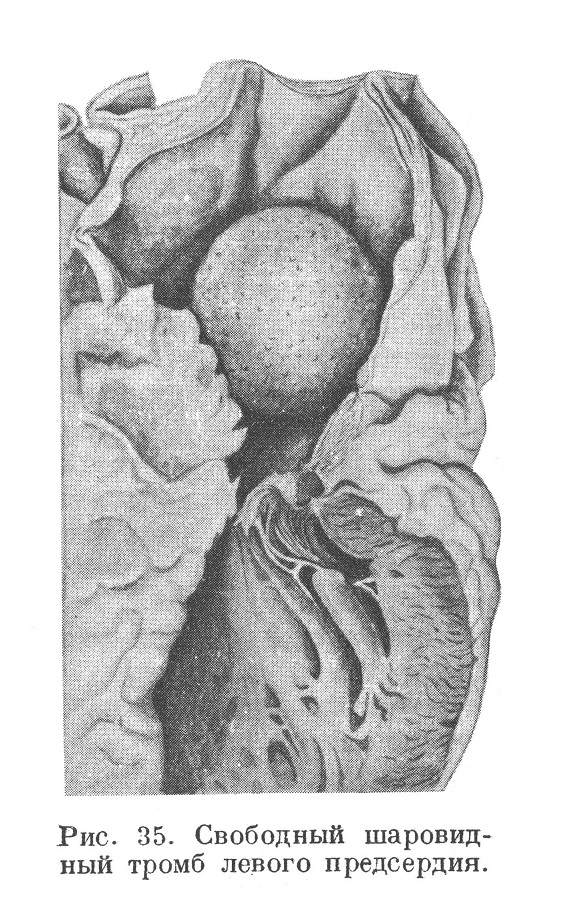
Такой тромб называют свободным шаровидным тромбом (литературу см. у Голяева, Клюшкина, Шапиро и Гордон). Свободные шаровидные тромбы встречаются почти исключительно в левом предсердии при сужении митрального клапана, однако описаны единичные случаи образования свободных шаровидных тромбов в левом предсердии без сужения двустворки и шаровидных тромбов желудочков сердца. Кауфман говорит о возможности их образования также в правом предсердии. Рибберт высказывается за то, что единичные случаи находки свободных тромбов в левом предсердии без сужения митрального клапана и таких же тромбов в правом предсердии и в желудочках относятся к артефактам, т. е. к отрыву пристеночных тромбов благодаря неосторожному обращению с сердцем во время вскрытия.
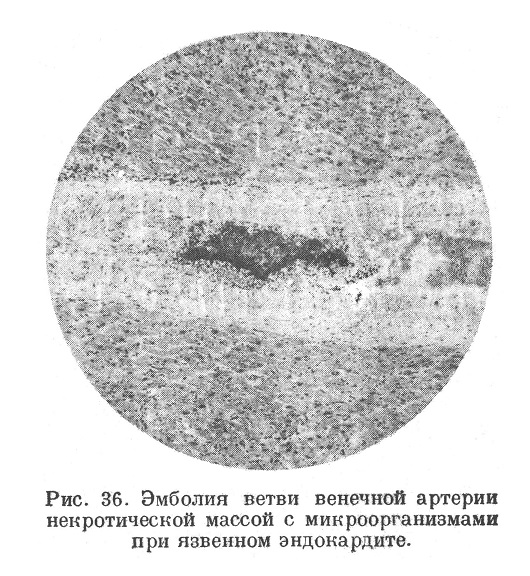
Эмболии в сердце — занос тех или иных эмболов в венечные артерии сердца — наиболее часто бывают при тромботических наложениях на двустворчатом и аортальном клапанах левого сердца пои эндокардитах и атеросклерозе клапанов, при язвенном эндокардите этих же клапанов, при распаде атером восходящей аорты или тромбов с атероматозных язв ее, при пристеночном тромбообразовании в левом предсердии или желудочке. Крайне редко наблюдается эмболия венечной артерии творожистой массой из казеозной лимфатической железы, прорвавшейся в легочную вену (Медлер). Иногда эмболия венечных артерий происходит как парадоксальная эмболия через открытое овальное окно или через патологическое отверстие в перегородке предсердий или желудочков из правого сердца, или из большого круга кровообращения. Материалом эмболии, кроме тромботических частиц, могут быть кусочки разрушенных клапанов, некротические массы с микроорганизмами (рис. 36), из большого круга — тканевые частицы (рис. 37), жир, воздух.
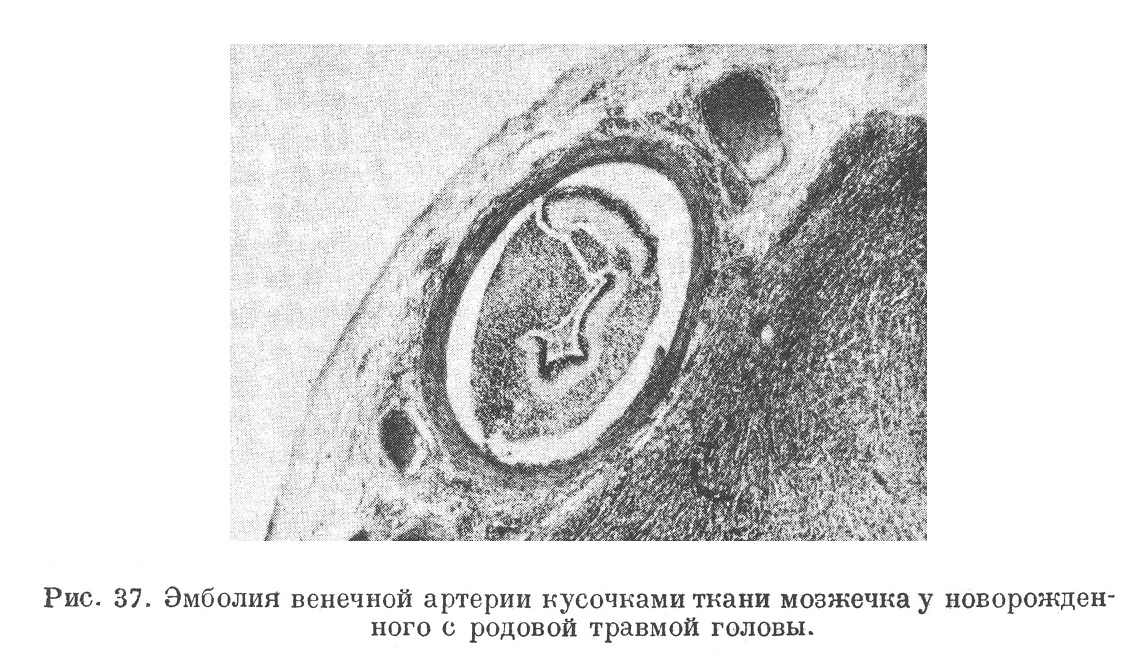
Отдельного упоминания заслуживает воздушная эмболия венечных артерий, происходящая непосредственно из малого круга кровообращения. Воздушная эмболия из легких иногда имеет место при операциях на легком, при наложении искусственного пневмоторакса, изредка даже при пробной пункции полости плевры или при выпускании экссудата, причем в большинстве случаев быстро наступает смерть. Вероятно, многие случаи так называемого «легочного шока» связаны с такого рода воздушной эмболией. При вскрытии трупа в таких случаях делают подробный осмотр невскрытого сердца in situ; при этом нередко можно заметить пузырьки воздуха в ветвях венечных артерий под эпикардом. Понятно, что отсутствие воздуха в венечных артериях не говорит против смерти от воздушной эмболии из легких, так как воздух, поступивший из легких в левое сердце, может вызвать эмболию мозга без поступления в венечные артерии.
Следствия эмболии венечной артерии неживым материалом могут быть разными. Если при закупорке более или менее значительной артериальной ветви не наступает смерть, образуется инфаркт. Эмболия материалом, содержащим гноеродные бактерии, ведет к образованию гнойника миокарда (об эмболиях сердца см. Гейпель).
Весьма большую роль в патологии сердца играют расстройства венечного кровообращения, имеющие в основе прекращение или ослабление тока крови по венечным артериям или даже временное несоответствие тока крови потребности в крови со стороны мышцы сердца. Хотя причины таких расстройств тока крови по венечным артериям различны, их необходимо рассмотреть в общем очерке, так как они дают одинаковые следствия, именно группу прижизненных симптомов, относящихся к проявлениям грудной жабы (angina pectoris), стенокардии (stenocardia), сердечной астмы (asthma cardiale) и ряд более или менее однородных патологоанатомических изменений.
Венечные артерии не относятся к концевым артериям; наоборот, между ветвями их, в частности, между разветвлениями левой и правой артерий, имеются многочисленные анастомозы. Часть этих анастомозов при обычной деятельности сердца не функционирует, являясь резервной, вступающей в действие при усилении сердечных сокращений и при повышении потребности миокарда в крови. Есть данные, говорящие за то, что при патологических условиях возможно образование новых анастомозов как интракардиальных, так и экстракардиальных (например, через сердечную сорочку, особенно через спайки перикарда). Указывается на возможность поступления крови в систему венечного кровообращения через тебезиевы вены, открывающиеся мельчайшими отверстиями в эндокарде предсердий и желудочков. Все эти данные об анастомозах венечных артерий были получены за последние 12—15 лет при помощи методов коррозионных слепков и стереорадиографии (Шпальтегольц, Крайнициану, Кемпбель, Кретц и др.).
В связи с вышеуказанным анастомозированием разветвлений венечных артерий при закупорке отдельных мелких ветвей их, а также при постепенно развивающемся закрытии крупной ветви может наступить выравнивание нарушения кровообращения благодаря приспособлению анастомозов. Так, например, при сифилитическом мезаортите постепенно может произойти весьма значительное сужение, иногда полное закрытие устья одной из венечных артерий без заметных последствий. Однако такая функция анастомозов возможна лишь при хорошем состоянии анастомозирующих ветвей, удовлетворительном состоянии миокарда и при достаточной деятельности сердца. При поражении разветвлений венечных артерий, например, склеротическим процессом, а также при упадке сердечной деятельности анастомозы не в состоянии дать коллатерального прилива артериальной крови и венечные артерии оказываются в положении «функционально концевых» артерий; другими словами, при таких условиях в районе, лишенном достаточного притока артериальной крови, происходит нарушение функции и развиваются соответствующие изменения.
Так как у разных лиц при расстройствах тока крови в одной из артериальных ветвей сердца способность к развитию коллатерального кровообращения может оказаться разной, то и следствия этих расстройств у разных индивидуумов могут быть крайне различными.
Недостаточность тока крови по венечным артериям и отдельным ветвям их может иметь в основе разные причины. На первом месте по частоте и по важности стоит атеросклероз венечных артерий. Атеросклероз (см. «Артерии») выражается в разрастании соединительной ткани внутренней оболочки артерий, в отложении липоидов, извести, в атероматозном размягчении и изъязвлении внутренней оболочки. Такой процесс ведет к потере артериальной стенкой ее эластичности, нередко к сужению просвета артерии и, кроме того, предрасполагает к образованию тромбов в местах атероматозных бляшек и язв. В последнее время выяснено, что атеросклероз может оказывать как бы раздражающее влияние на нервные аппараты сосудистой стенки и способствовать спазматическим сокращениям артерий.
Атеросклероз поражает как левую, так и правую венечные артерии, однако поражения левой наблюдаются более часто и бывают более тяжелыми. Случаи смерти на почве атеросклеротических изменений левой артерии относятся к случаям смерти от таких же изменений правой артерии, как 4 : 1 (Ланг). В левой венечной артерии наиболее поражаемой частью является ее передняя нисходящая ветвь, а в этой последней — ее проксимальный отдел, т. е. та часть ее, где артерия, выходя из перикардиального жира, ложится на мышечную ткань. Вообще в крупных ветвях венечных артерий, идущих под эпикардом, атеросклероз поражает сильнее те отделы стенки, которые прилегают к мышечной ткани (Волкова). При осмотре сердца измененные атеросклерозом венечные артерии выступают под эпикардом как плотные, иногда каменистые тяжи, нередко, особенно при атрофии сердца, змеевидно извитые; по ходу артерий можно заметить белесоватые бляшки. При продольном разрезе можно видеть или диффузное, или, чаще, бляшечное утолщение внутренней оболочки. Бляшки белесоватые фиброзные или желтые липоидные выдаются в просвет и суживают его. На поперечных разрезах, например, через переднюю нисходящую ветвь, сужение просвета выступает особенно ясно, причем обычно видно как бы серповидное утолщение стенки, благодаря которому просвет, нередко имеющий вид точки, располагается эксцентрически. Иногда имеет место полная о блитерация просвета.
Атеросклероз венечных артерий, даже резко выраженный, не всегда ведет к нарушениям кровообращения, дающим картину грудной жабы. Так, иногда на вскрытиях трупов пожилых лиц, умерших от какой-нибудь другой причины, находят резкий атеросклероз венечных артерий до полной облитерации просвета, например, передней нисходящей ветви, без признаков грудной жабы в анамнезе и без соответствующих изменений в миокарде. Это говорит за хорошее развитие коллатерального кровообращения в таких случаях. Еще надо иметь в виду, что склероз венечных артерий типа возрастного инволюционного склероза обычно не сопровождается сужением артерий; расстройства кровообращения при нем происходят лишь в случаях присоединения тромбоза.
В случаях смерти от грудной жабы на почве атеросклероза венечных артерий при вскрытии трупа можно обнаружить крайне разнообразные степени тяжести и распространения атеросклероза. В одних случаях находят резко выраженный атеросклероз с закрытием просвета какой-либо части артерии посредством бляшки или присоединившегося тромба. В других случаях при значительной степени атеросклероза нигде полного закрытия просвета артерии не обнаруживают. Наконец, бывает и так, что атеросклеротические поражения венечных артерий оказываются совсем незначительными и нет никаких намеков на органическое сужение просветов артерий. На основании таких данных уже издавна установилось мнение, что между степенью атеросклероза венечных артерий и тяжестью проявлений грудной жабы нет прямого параллелизма (Кузнецовский, Волкова, Орлианский, Бенеке, Севери, Кох и Конг и др.). Но надо было выяснить, что же является причиной недостаточности или прекращения тока крови по венечным артериям при отсутствии в них видимых препятствий для этого. В последнее время американские авторы (Плаут и Кремф и др.) нашли, что в некоторых случаях грудной жабы с инфарктом, но с хорошим состоянием видимых венечных артерий микроскоп открывает распространенное склеротическое изменение мелких артерий, т. е. артериол; это ставит на очередь вполне реальный вопрос об артериолосклеротической грудной жабе и об артериолосклеротическом кардиоциррозе (Вольф, Рывкинд и др. находили в артериолах сердца склеротические изменения типа гиалиноза о последующим появлением ксантомных клеток). Однако все это относится к небольшой части случаев.
Большинство случаев грудной жабы без нарушения проходимости венечных артерий за последние годы некоторые авторы объясняют спазмом венечных артерий, а также функциональным несоответствием тока крови по венечным артериям.
Спазм венечных артерий, пораженных в той или иной степени атеросклерозом или совершенно неизмененных, считался уже давно Гюшаром и Потеном основой затруднения и прекращения тока крови по венечной артерии или ее ветви. В настоящее время после работ Ланга, Талалаева, Сперанского, Кона, Мейера, Паля, Дитриха, Кюлбса, Гротеля и др. этот взгляд может считаться вполне установленным. По-видимому, ангинозные приступы и развитие инфарктов в сердце у атеросклеротиков чаще всего бывают связаны со спазмом артерий, измененных атеросклерозом. У казывают, что холестерин, откладывающийся при атеросклерозе во внутреннюю оболочку артерий, действует сенсибилизирующим образом на среднюю мышечную оболочку и нервные аппараты сосудистой стенки, от чего повышается возбудимость мускулатуры. Предложена также физико-химическая теория, приписывающая главную роль гидрофобности и уплотняющим свойствам холестерина. С одной стороны, понижение проницаемости сосудистой стенки для воды и ионов повышает склонность к сокращению, к спазму мускулатуры, а с другой стороны, нарушая адсорбционные способности мускулатуры, задерживает разрешение сокращения мышечной оболочки и прекращение спазма. Вряд ли, однако, дело в том, что спазм развивается в результате отложения холестерина и ограничивается тем отрезком сосуда, в котором имеется, отложение холестерина. Дитрих приводит веские данные в пользу того, что при атеросклерозе крупных венечных ветвей спазм захватывает как раз конечные разветвления этих артерий, которые могут быть свободны от склеротических изменений; здесь приходится думать о рефлекторном влиянии атеросклероза. Наконец, несомненные случаи вазомоторной, или ангионевротической, грудной жабы (Талалаев и др.), в которых прекращение тока крови с образованием инфаркта наблюдалось в сердце с анатомически нормальными венечными артериями, указывают на то, что в основе спазма венечных артерий могут лежать нарушения функции вегетативной нервной системы («вегетатоз» по Дмитренко), исходящие из интра- и экстрамуральных сердечных нервных аппаратов, а может быть, имеющих и центральное происхождение.
Взгляд о том, что в основе проявлений грудной жабы может лежать не недостаточность или прекращение тока крови, а несоответствие притока крови функциональной потребности миокарда, выдвинут Бюхнером в 1932 г. В настоящее время этот взгляд Бюхнера или его теория функционального отягощения, или функциональной недостаточности, получила почти всеобщее признание. Весьма возможно, что некоторые случай, в которых прежде за неимением чего-нибудь более конкретного говорилось о спазме артерии, теперь могут быть объяснены с точки зрения Бюхнера. По исследованиям Бюхнера и его сотрудников, ряд резких изменений в миокарде вплоть до очаговых некрозов мышечных волокон может развиваться в тех случаях, когда возникает, вследствие функционального напряжения, потребность в определенном притоке артериальной крови, а вместе с тем нужного притока крови по венечной артерии не происходит. Это как раз может наблюдаться при атеросклерозе, так как измененные атеросклерозом артерии, хотя и проходимы для крови, однако при каком-нибудь усилении функции миокарда не в состоянии дать притока крови, соответствующего повышенным требованиям. В результате в соответствующем участке миокарда как следствие аноксемии и недостатка в питательном материале развиваются дегенеративные изменения и милиарные некрозы мышечных волокон. То же самое может иметь место при недостаточности аортальных клапанов, когда при диастоле в устья венечных артерий не может поступать нужное количество крови.
Как раз вышеуказанные изменения миокарда и находят при клинических стенокардиях и сердечной астме, развивающихся при вышеупомянутых условиях. Такие же изменения (мелкие некрозы) Бюхнер получил у кроликов, вызывая у них малокровие и усиленное функциональное напряжение сердца. При этом электрокардиограмма таких кроликов соответствовала электрокардиограмме человека при грудной жабе (Бюхнер и Лукаду).
С точки зрения теории Бюхнера получает хорошее объяснение образование мелких некрозов в миокарде при введении сердечных средств (строфантина, адреналина) лицам малокровным и слабым. Фробезе вскрывал случай обширной крупозной пневмонии, в котором смерть наступила при сильном возбуждении сердечной деятельности от внутрисердечного введения адреналина. Микроскопически обнаружены некрозы миокарда задней стенки и сосочковых мышц левого желудочка. Автор объясняет этот случай тем, что при резком напряжении функции сердца кровь оказалась содержавшей слишком мало кислорода (вследствие выключения значительной части легких); это дало несоответствие между притоком крови и повышенной функциональной потребностью; и в результате образовались «некрозы вследствие истощения» миокарда. В основе всех этих случаев, по Бюхнеру, так или иначе лежит нарушение приспособляемости сосудистой сети или тока крови к меняющейся потребности миокарда в крови. При остро наступающем резком несоответствии между функцией и притоком крови наступает внезапная смерть при явлениях мерцания желудочков; при менее значительном несоответствии развиваются некрозы миокарда с обычным течением их.
Из других причин нарушения тока крови по венечным артериям надо указать на сифилитический мезаортит, при котором может иметь место сужение устьев венечных артерий, затрудняющее поступление крови в соответствующую артерию. Переход специфического процесса с аорты на венечные артерии наблюдается редко (Котлярчук).
При ряде инфекционных болезней (скарлатина, сепсис и др.) в ветвях венечных артерий, особенно в нисходящей- ветви левой артерии, иногда развиваются воспалительные изменения тина мезартериитов, часто сопровождающиеся тромбозом. Близко стоят и аллергические артерииты, осложняющие скарлатину, сепсис, ревматизм и другие заболевания; сюда же надо отнести узловатый периартериит (periarteriitis nodosa). Иногда воспалительное изменение венечной артерии развивается вследствие перехода воспаления на сосуд с клапана при язвенном эндокардите. Бойд указывает на возможность присоединения воспаления к атеросклеротическим изменениям венечных артерий.
Левин отмечает, что у гипертоников может наступить сужение мелких ветвей венечных артерий с соответствующими последствиями в результате высокого кровяного давления в полости левого желудочка.
Шопер наблюдал исключительный случай: некроз и петрификацию стенок венечных артерий с некрозами в миокарде у новорожденного.
Тромбоз венечных артерий присоединяется к тому или иному изменению артериальной стенки; так, тромбоз осложняет атеросклеротические изменения артерий, возрастной инволюционный склероз, сифилитические изменения артерий, инфекционные и аллергические артерииты. Некоторые думают, что тромбоз может присоединиться к спазму артерии без всяких изменений ее стенки, однако это сомнительно. Весьма редко наблюдается травматический тромбоз в результате травматического повреждения венечной артерии. Тромбоз, присоединяющийся к тому или иному изменению венечной артерии, обычно ведет к катастрофическому ухудшению болезни, нередко к быстрой смерти.
Быстрое выключение тока крови по одной из венечных артерий наблюдается еще при эмболии.
Следствия нарушения тока крови по венечным артериям, как это видно из всего вышеизложенного, могут быть разными. Выше уже отмечалось, что различный результат закрытия ветвей венечных артерий может зависеть от состояния анастомозов, сократительной способности сердца и вообще от предшествовавшего состояния миокарда. Имеет также значение то, насколько быстро происходит закрытие просвета сосуда; при постепенной облитерации даже крупного ствола или устья одной из венечных артерий может наладиться кровообращение через анастомозы и никаких патологических изменений в миокарде не будет заметно. В других случаях подобного рода районы миокарда, снабжаемые постепенно суживающейся артерией, все же страдают от недостаточного кровоснабжения (олигемии); мышечные волокна в таких местах подвергаются постепенной атрофии до полного исчезновения, тогда как межуточная ткань подвергается разрастанию. На такой почве возникают очаги склеротического вида с атрофированными мышечными волокнами или (позже) сплошные фиброзные мозоли. Сходный результат могут иметь кратковременные, но часто повторяющиеся спазмы одной из артериальных ветвей миокарда. Такие случаи интересны тем, что постепенное сужение артериальной ветви или кратковременные спазмы ее могут не давать никаких клинических симптомов или лишь временные нарушения пульса (pulsus alternans) и легкие кратковременные приступы кардиалгии. При вскрытии же трупа такого больного мы находим картину кардиосклероза с множественными фиброзными мозолями.
Быстро наступающее закрытие просвета венечной артерии или ее крупной ветви всегда имеет серьезные результаты. Такое закрытие может быть вызвано тромбозом, присоединившимся к атеросклерозу, эмболией, спазмом измененной атеросклерозом или нормальной артерии. Сходный результат имеет быстрое наступление несоответствия между притоком крови и функциональной потребностью миокарда. Быстро развившееся закрытие обеих венечных артерий или одной из них при имеющемся старом закрытии другой ведет к внезапной смерти вследствие паралича сердца. Прекращение тока крови по основному стволу или крупной ветви одной из венечных артерий, особенно при плохом состоянии анастомозов и мышцы сердца, обычно также ведет к скоропостижной смерти, наступающей в течение нескольких минут, иногда в течение нескольких часов; при этом клинически наблюдается типичный приступ грудной жабы.
При вскрытии трупов лиц, умерших скоропостижно от закрытия венечной артерии, в мышце сердца не находят никаких ясных изменений; лишь в тех случаях, когда смерть наступила через 3—5 часов после начала ангинозного приступа, в некотором районе миокарда можно заметить бледность и тусклость мышечной ткани. При таких условиях диагноз при вскрытии ставится на основании находки ясного закрытия венечной артерии. Однако немало случаев, когда при вскрытии трупа больного, умершего внезапна от ангинозного приступа, ни изменений миокарда, ни признаков закрытия просвета венечной артерии не обнаруживается. В таких случаях, крайне неблагодарных для вскрывающего патологоанатома, речь обычно идет о смерти вследствие спазма венечной артерии или вследствие функционального несоответствия тока крови по ней, которые, естественно, ничем не проявляются на вскрытии сердца.
В других случаях, особенно при закрытии или функциональном несоответствии более мелкой ветви венечной артерии, больной может выжить, однако при этом в районе разветвления такой артерии развивается некроз мышечной ткани. Иногда, главным образом при сохранении тока крови, но при функциональной недостаточности его, возникают мелкие очаговые некрозы мышечных волокон среди мышечной ткани нормального вида (Бюхнер).
В дальнейшем при распаде умерших мышечных волокон происходит разрастание грануляционной ткани, переходящее в очаговый склероз. Чаще же в результате закрытия ветви венечной артерии образуется очаг сплошного анемического некроза, представляющий собой инфаркт миокарда.
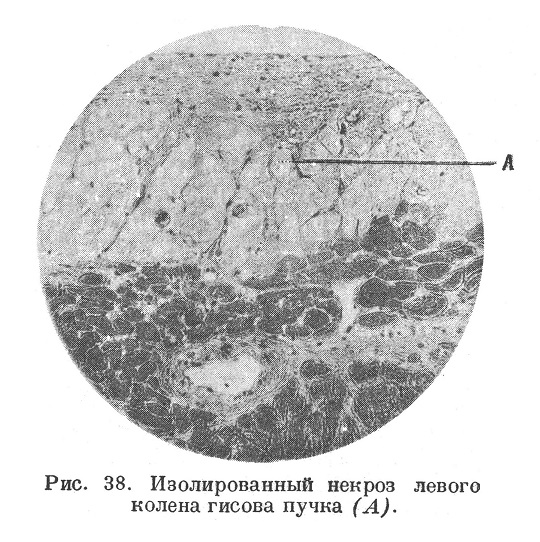
Инфаркт миокарда наиболее часто наблюдается в районе разветвления левой венечной артерии, именно в передней или задней стенке левого желудочка, реже в перегородке желудочков, причем чаще всего омертвение захватывает средний слой стенки, реже внутренний или наружный слой или всю толщу стенки сплошь. Инфаркты в стенке правого желудочка редки; исключительно редко наблюдаются инфаркты в стенках предсердий. В некоторых случаях инфаркт миокарда захватывает ту или иную часть атриовентрикулярной системы. Иногда наблюдается изолированный некроз части последней вследствие закрытия соответствующей артериальной веточки (рис. 38); Жеродель и Готье наблюдали такой инфаркт, захвативший лишь атриовентрикулярный узел и общий ствол гисова пучка (клинически — полный блок). Вышеуказанная наиболее частая локализация инфарктов в левом сердце связана с преимущественной поражаемостью, например, атеросклерозом, соответствующих артериальных ветвей, а также с более слабым развитием в районах этих ветвей анастомозов.
Макроскопически; инфаркт миокарда в отличие от обычных инфарктов селезенки, почек не имеет клинообразной формы, а представляет собой как бы омертвевший пласт мышечной ткани разного протяжения (1—10 см), отличающийся от соседней мышечной ткани в раннем периоде грязно-серо-розовым, буроватым цветом или в более позднем периоде — бескровным бледно-желтым видом и плотной сухой консистенцией. Границы такого ишемического инфаркта неровные, иногда ландкартообразные. По периферии нередко имеется зона полнокровия соседней мышечной ткани, а иногда и ободок кровоизлияния. В некоторых случаях кровь заливает весь район инфаркта, который приобретает темно-красный вид (геморрагический инфаркт); иногда в одном инфаркте замечается чередование районов ишемического и геморрагического характера.
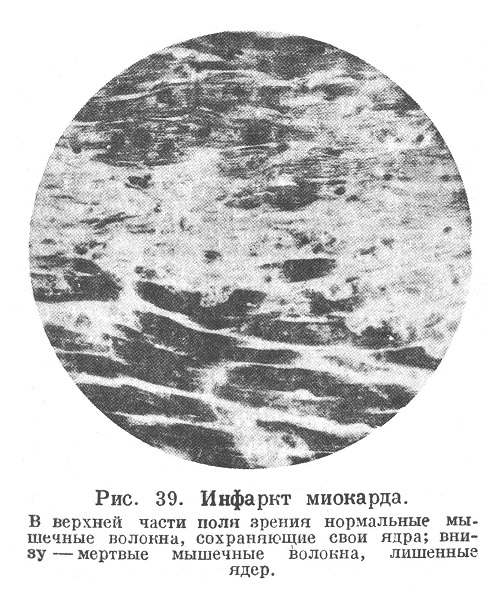
При микроскопическом исследовании в свежем инфаркте наблюдается сохранение общей структуры мышечной ткани и даже отчетливо выступает поперечная полосатость мышечных волокон, однако ядра в них отсутствуют.
Позднее поперечная полосатость исчезает, волокна становятся зернисто-глыбчатыми и далее совершенно распадаются. Это совпадает с потерей инфарктом плотности, его западанием и размягчением, что обозначается как миомаляция. В основе размягчения мертвой ткани инфаркта лежит процесс аутолиза мертвого субстрата с отечным пропитыванием области инфаркта (рис. 40 и 41). При микроскопическом исследовании уже в ранние периоды инфаркта устанавливается присутствие в периферических зонах между мертвыми мышечными волокнами лейкоцитов, в периоде миомаляции их становится все больше, они распространяются также и в центральные районы инфаркта; большинство лейкоцитов содержит в протоплазме жировые зернышки.


Следует указать еще на одну особенность микроскопической картины, именно на ожирение (жировое перерождение) живых мышечных волокон в узкой зоне, примыкающей к мертвой ткани инфаркта. При наличии зоны кровоизлияния по периферии инфаркта зона ожирения мышечных волокон лежит между мертвой массой ы зоной кровоизлияния. Нередко и макроскопически можно видеть вокруг района омертвения желтоватую полоску жирового перерождения мышечных волокон, а кнаружи от нее — красную полоску кровоизлияния. Это сочетание изменений объясняется тем, что при закрытии ветви венечной артерии район омертвения миокарда всегда меньше района разветвления данной артериальной ветви; периферическая зона последнего не омертвевает вследствие диффузии питательного материала и кислорода в нее из окружающих частей; однако все же в ней имеется гипоксия (бедность кислородом), проявляющаяся наступлением жирового перерождения. Реактивная гиперемия (с кровоизлияниями) имеет место кнаружи от этой зоны в районах, относящихся к разветвлению соседних артерий, проходимых для крови.
Если инфаркт захватывает самые внутренние слои стенки желудочка и эндокард, то в районе его со стороны полости желудочка скоро происходит наложение тромботических масс. Если же инфаркт распространяется до эпикарда, то на последнем появляется фибринозный налет, нередко с примесью крови; такой перикардит, осложняющий инфаркт, который является анатомическим субстратом грудной жабы, стенокардии, называют pericarditis epistenocardica.
В качестве более тяжелых осложнений инфаркта в начальном и миомалятическом периодах его наблюдается острая аневризма, расслаивающая аневризма,, разрыв сердца и отрыв сосочковых мышц.
Острая аневризма представляет собой мешковидное выбухание кнаружи полости желудочка в районе инфаркта. Такая острая аневризма имеет место при более или менее обширных инфарктах с распространением омертвения почти на весь поперечник ст.енки. В этих случаях омертвевший слой не противостоит кровяному давлению, растягивается и выбухает. Чаще всего острая аневризма образуется в передней стенке левого желудочка. От острой аневризмы сердца, представляющей собой ограниченное выбухание в месте инфаркта, надо отличать острое расширение всего сердца или всего левого желудочка, которое иногда может присоединиться к инфаркту.
Расслаивающая аневризма (aneurysma dissecans) образуется в тех случаях, когда инфаркт захватывает внутренний слой стенки желудочка, причем происходит надрыв некротизированной ткани. Через такой надрыв в толщу мышечной стенки проникает кровь, которая расслаивает эту стенку. Таким образом, аневризматическая полость, выполненная кровью, находится-в толще стенки левого желудочка; наружный слой стенки над этой полостью обычно несколько выбухает.
Разрыв сердца, т. е. сквозное нарушение целости стенки сердца, обычно левого желудочка, может произойти после предварительного образования острой или расслаивающей аневризмы или же без этого. В случаях последнего рода разрыв идет насквозь через некротизированную стенку без наличия каких-либо более старых ее изменений. Иногда патологоанатомическая картина говорит за то, что сначала произошел надрыв внутренних слоев стенки, а в последний момент присоединился разрыв наружного слоя ее. Место разрыва чаще всего находится на передней стенке левого желудочка, ближе к верхушке; разрыв имеет вид как бы неправильной трещины или щели с неровными рваными краями, пропитанными кровью; последняя нередко отслаивает и приподнимает эпикард около разрыва. Иногда наблюдается не один, а несколько разрывов. Через разрыв кровь из полости желудочка поступает в полость сердечной сорочки, которая на вскрытиях в соответствующих случаях оказывается сильно переполненной и растянутой массой (200—300 см3) крови (так называемая «тампонада сердца»; см. «Перикард»). Такого рода разрыв сердца в громадном большинстве случаев ведет к быстрой смерти. Лишь в исключительных случаях при маленьком разрыве сильного кровотечения не происходит вследствие того, что разрыв прикрывается со стороны полости желудочка тромботическими массами. В таких случаях разрыв может и не повести непосредственно к смерти.
Сравнительно гораздо реже, чем разрыв стенки желудочка, происходит разрыв перегородки между желудочками («внутренний разрыв сердца») благодаря локализации инфаркта в перегородке (Сегер, Коган и др.).
Разрыв сердца встречается редко. В тех случаях, когда в обывательской среде говорят, что «смерть наступила от разрыва сердца», обычно имеет место паралич сердца вследствие нарушения венечного кровообращения без всякого разрыва.
Отрыв сосочковых мышц может иметь место в тех случаях, когда инфаркт стенки желудочка захватывает также сосочковую мышцу или же когда некроз ограничивается сосочковой мышцей; чаще всего это бывает с сосочковой мышцей задней заслонки двустворчатого клапана. В периоде миомаляции такая мертвая сосочковая мышца может разорваться; на вскрытии находят оторванную верхнюю часть сосочковой мышцы, болтающуюся на сухожильных нитях клапанной заслонки (Фишер, Иецлер и Финкельдей, Шультце).
Нередко в сердце при смерти от ангинозного припадка открывают не один, а несколько инфарктов, частью сливающихся друг с другом; эти инфаркты могут иметь разный вид, в зависимости от времени их образования.
Наряду со свежим инфарктом очень часто при вскрытии сердца находят рубцы от бывших раньше инфарктов, что обычно совпадает с анамнезом большого (неоднократные приступы грудной жабы). Однако бывают случаи, когда развитие даже крупного инфаркта в сердце протекает без всяких симптомов (Эссер).
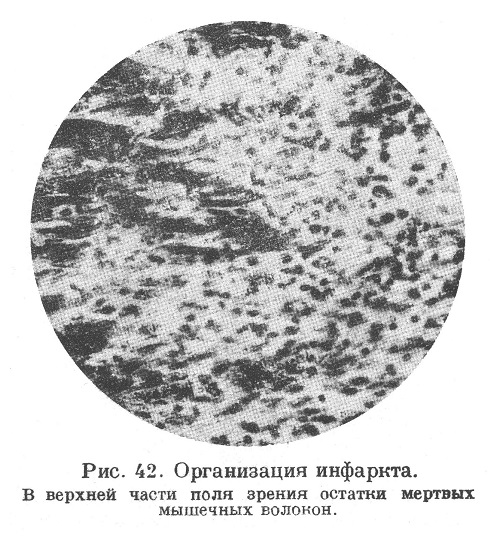
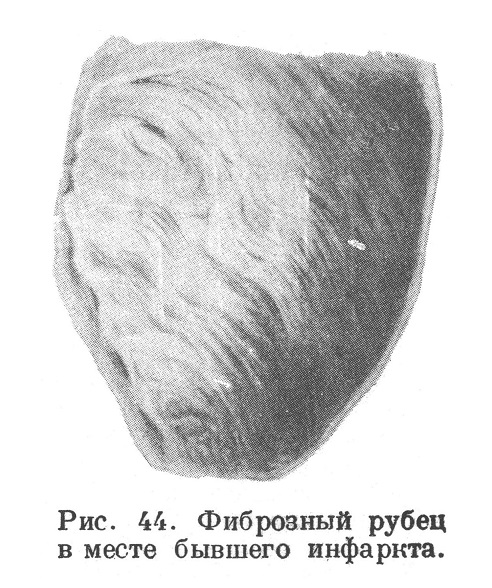
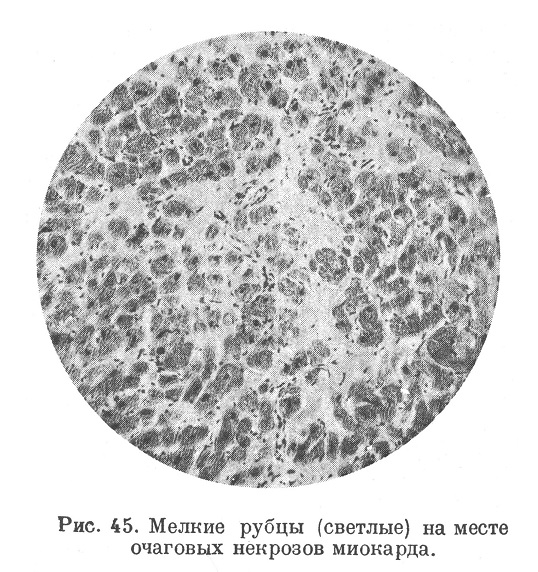
В значительном большинстве тех случаев, когда больной переживает острый период образования инфаркта и период миомаляции, мертвая масса подвергается процессу организации и замещению соединительнотканным рубцом. Это происходит при постепенном аутолитическом размягчении мертвого субстрата и воспалительной реакции в окружающей ткани. Постепенное рассасывание размягченной мертвой массы и надвигание на нее растущей по периферии богатой сосудами грануляционной ткани (рис. 42) ведут, в конце концов, к полному исчезновению мертвого субстрата. Заместившая его грануляционная ткань, созревая, превращается в плотный соединительнотканный рубец (рис. 43) сначала буровато-красный, а позднее белесоватый, втянутый (рис. 44). Микроскопическое исследование таких рубцов открывает, что они состоят из бедной сосудами и клетками волокнистой соединительной ткани (рис. 45), в которой постепенно увеличивается количество эластических волокон (Фабер, Мельников-Разведенков, Фар).
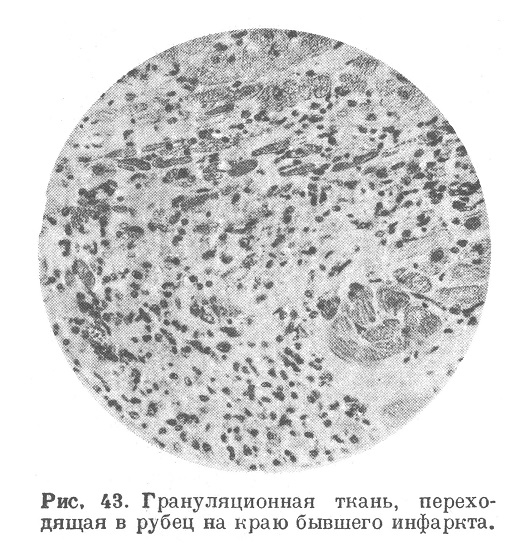
Среди соединительной ткани рубца встречаются клетки, содержащие бурые зерна гемосидерина и не содержащий железа темно-бурый пигмент из погибших и распавшихся мышечных волокон. На периферии рубца встречаются гипертрофированные мышечные волокна вытянутые клетки с особыми пикнотичными ядрами, названные Аничковым «миоцитами» и гигантские клетки мышечного происхождения.
В тех случаях, когда инфаркт примыкает к эпикарду и сопровождается перикардитом, наряду с образованием рубца возникают сине- хии сердечной сорочки. Интересно, что появление перикардиальных синехий нередко улучшает кровоснабжение миокарда и состояние больного (Галлерман) вследствие образования новых сосудистых анастомозов (Гюдзон, Мориц, Верн, Орген).
Если рубец после инфаркта имеет большое протяжение и захватывает значительную часть толщи стенки, то он от давления крови начинает постепенно выбухать, вследствие чего образуется хроническая аневризма сердца (рис. 46).
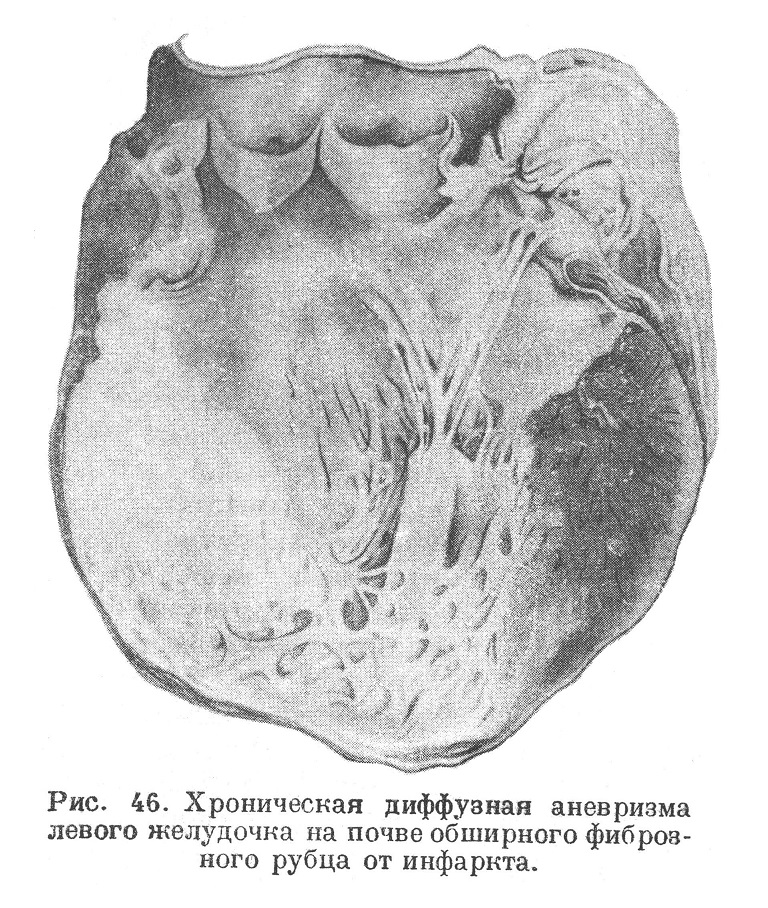
Обычно такая аневризма при внешнем осмотре сердца мало заметна и обнаруживается лишь после разреза сердца. Реже аневризма образует настоящее мешковидное выпячивание желудочка. Стенка аневризмы состоит из пластов рубцовой соединительной ткани, причем на внутренней поверхности ее всегда имеются тромботические наложения (рис. 47). Иногда эти пристеночные тромбы могут быть так значительны, что, выполняя аневризматическое расширение, как бы выравнивают полость желудочка. Тромбы могут подвергаться организации. В стенке аневризмы может наблюдаться петрификация, обусловливающая как бы костную плотность этой стенки.
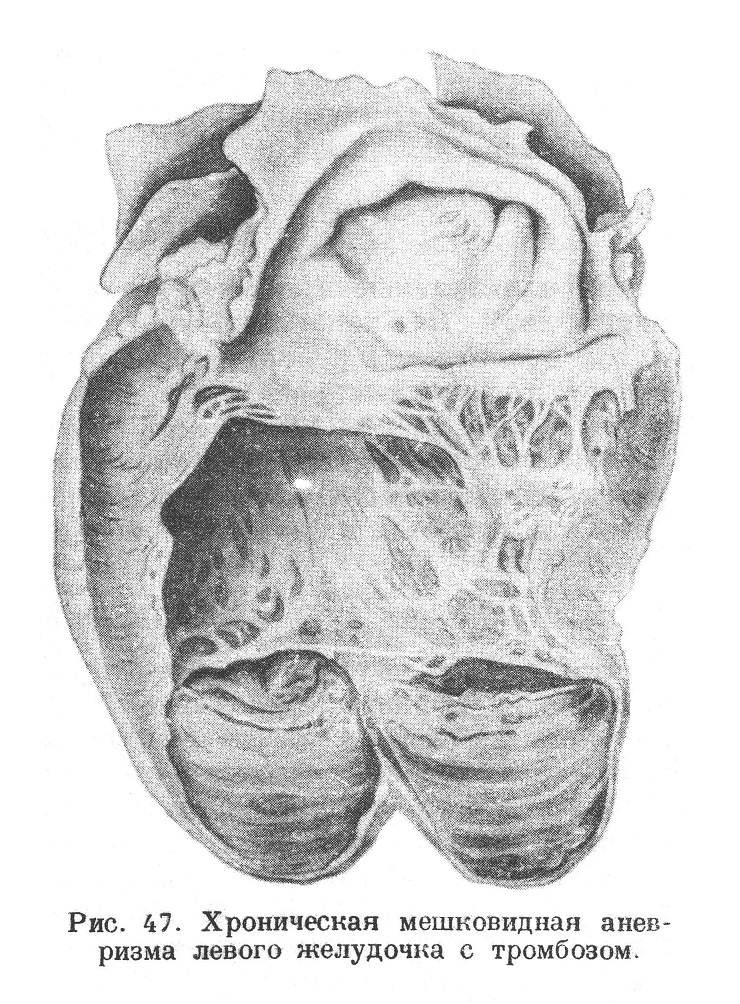
При постепенном увеличении аневризматического расширения стенка его может подвергнуться значительному истончению, и на этой почве может произойти разрыв аневризмы. Кроме возможности такого разрыва, хроническая аневризма представляет еще ту опасность, что образующиеся в ней тромбы бывают нередко источником эмболии.
Наиболее часто (по Штернбергу — в 84%) хроническая аневризма сердца образуется в передней стенке левого желудочка ближе к верхушке, реже — в других частях левого желудочка. Своеобразная картина получается при образовании аневризмы в области рубца перегородки желудочков; такая аневризма выбухает в полость правого желудочка. Крайне редки аневризмы предсердий (Гитис).
Если в сердце имелось несколько инфарктов, подвергшихся организации, то образуется большое количество рубцов, часто имеющих разную давность.
В таких случаях среди мышечной ткани сердца, главным образом левого желудочка, имеются белесоватые плотные прослойки разной величины. Некоторые из них могут иметь более белый цвет, другие — буроватый оттенок, что придает разрезу через миокард пестрый вид, особенно если, наряду с рубцами, имеются свежие инфаркты и миомалятические очаги. Случаи, когда в миокарде имеется много соединительнотканных мозолей, относятся к кардиосклерозу. Надо подчеркнуть, что обозначение очагового разрастания соединительной ткани в сердце на почве организации инфарктов как «фиброзный миокардит» (myocarditis fibrosa disseminata) неправильно; процесс организации и образования рубцов нельзя рассматривать как воспаление, поэтому термин «кардиосклероз» является для этих случаев самым правильным.
При образовании одного обширного рубца (с аневризмой), как и при множественных рубцах миокарда, сохранившаяся мышечная ткань сердца, как правило, подвергается гипертрофии. В периоде декомпенсации такого сердца присоединяется расширение его полостей (см. «Расширение сердца»). (Литература по патологической анатомии расстройств венечного кровообращения и инфарктов сердца, кроме уже упомянутых работ: Образцов и Стражеско, Стражеско, Егоров, Гротель, Ситерман, Лукомский, Ланг, Сперанский, Кончаловский, Фогельсон, Ромберг, Оберндорфер, Паули, Мейер, Моравиц и Гохрейн, Кон, Франк, Кох, Паль, Липман, Кучера-Айхбергер, Кирх, Гохрейн, Петер, Нейгебауэр, Ихтейман.)
 Занятие 1-е. Вакцины и анатоксины. Вопросы для обсуждения. 1. Искусственный иммунитет, активный и пассивный. 2. Препараты для создания искусственного активного иммунитета: вакцины и анатоксины. 3. Виды вакцин: живые, убитые и химические. 4. Способы приготовления вакцин. 5. Анатоксины нативные и очищенные, их получение и титрован... Читать далее... |
|