Знакомство патологоанатомов с эмбриональным развитием сердца крайне важно для понимания встречающихся нередко нарушений развития, дающих так называемые врожденные пороки сердца. Так как всякий врожденный порок имеет в основе нарушение развития на известном этапе формирования или всего сердца в целом, или какой-нибудь его детали, то понять сущность каждого конкретного нарушения развития, естественно, можно лишь при знании нормального развития сердца.
Благодаря работам Гиса, Борна, Гертвига, Келликера, Коллмана, Тандлера, Бенеке, Штера, Шпицера и др., особенно же благодаря капитальному труду Пернкопфа и Виртингера (1933) основные черты развития сердца в настоящее время хорошо известны; однако остается еще много неясного и спорного относительно деталей этого развития и зависимости отдельных фаз его друг от друга. В руководстве патологической анатомии нет возможности излагать эмбриогенез и ход дальнейшего формирования сердца во всех подробностях, и я указываю лишь хорошо установленные основные этапы развития сердца, знание которых считаю необходимым для патологоанатомов.
Сердце образуется путем слияния парной закладки, происходящей из висцерального листка мезодермы. В очень раннем периоде эмбрионального развития из мезодермы с обеих сторон вентральной стенки в области будущей головной кишки образуются группы сосудистых («эндотелиальных») клеток, вскоре дающих две «сердечные бороздки». Сближение и слияние этих двух сердечных бороздок, происходящие на третьей неделе эмбриональной жизни (длина зародыша — 2,1 мм), дают начало непарной сердечной трубке. Последняя вначале состоит из двух отдельных, как бы вложенных одна в другую трубок: внутренней — эндотелиальной и внешней —миоэпикардиальной; в дальнейшем эти две трубки тесно прилегают одна к другой и образуют одну трубку с компактной стенкой. Кровь по сердечной трубке течет от каудальной части к головной части ее, почему первую часть называют венозным, вторую — аортальным, или артериальным, отделами. Ввиду того что сердечная трубка растет в длину скорее зародыша, то она начинает изгибаться в виде латинского S (рис. 1).
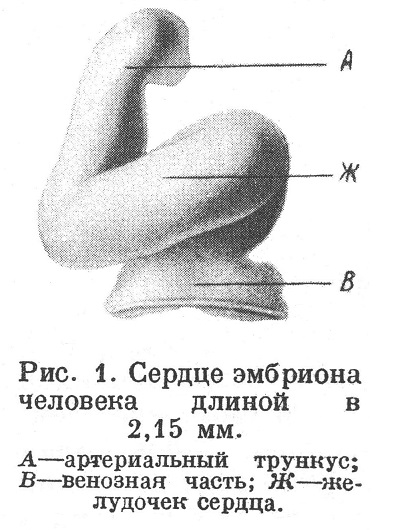
В дальнейшем подчиняющийся определенным закономерностям неравномерный рост различных отделов изогнутой трубки и связанные с этим дальнейшие искривления и перегибы ее обусловливают расширения и сужения трубки, — это является первоначальной основой разделения сердца на отделы.
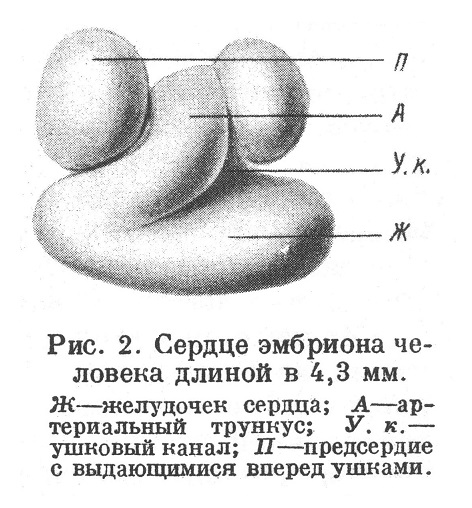
В стадии S-образной трубки венозный отдел сердца обращен назад и влево, артериальный отдел — вперед и вправо. При дальнейшем изменении формы сердца, когда происходит искривление трубки и расширение ее желудочкового отдела, венозный отдел передвигается к голове, а артериальный — в противоположном направлении, так что они оказываются в одной поперечной плоскости, причем венозный отдел лежит дорзально, а артериальный — вентрально. Искривление трубки с расширением ее частей ведет к образованию между двумя широкими частями перетяжки, в которой проходит узкий канал с просветом в виде щели; этот узкий отдел с щелевидным атриовентрикулярным отверстием носит название ушкового канала; более широкий отдел, расположенный от него в головном направлении, — непарного предсердия (atrium), а меньший отдел, расположенный в хвостовом направлении, — непарного желудочка (ventriculus). В этом же периоде расширяющийся венозный отдел образует по сторонам широкие выступы, направленные кпереди и позднее охватывающие с обеих сторон артериальный трункус (рис. 2); эти ушки предсердия позднее уменьшаются и уплощаются, причем передние края их получают несколько зазубрин.
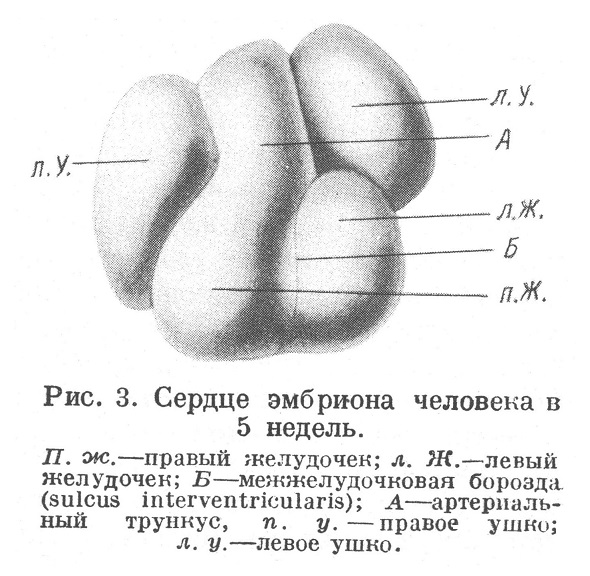
Желудочковое расширение, благодаря S-образному искривлению сердечной трубки, сначала состоит как бы из двух отделов — левого, нисходящего, и правого, восходящего; однако позднее оба эти отдела сливаются, и к пятой неделе развития имеется одна общая полость желудочка, на передней и задней поверхности которого заметна неглубокая, идущая сверху вниз борозда (sulcus interventricularis), как бы намечающая будущее разделение желудочков на правый и левый отделы (рис. 3).
В венозный отдел эмбрионального сердца первоначально впадает один общий венозный коллектор (sinus venosus s. reuniens), образующийся из слияния протоков Кювье, пупочных и желточных вен, а также легочной вены, складывающейся в свою очередь из четырех маленьких вен, несущих кровь из зачаточных легких. Отверстие венозного синуса в предсердии отграничено двумя клапанами (valvula venosa dextra еt sinistra). Из желудочка, именно из той части его, которая по отношению к sulcus interventricularis является правым отделом его (бывший восходящий отдел), кверху идет одиночный артериальный сосуд, называемый truncus arteriosus, начальная часть его несколько расширена и называется bulbus arteriosus. На границе между желудочком и bulbus находится несколько суженное место (tretum Halleri), соответствующее месту будущего расположения клапанного аппарата.
Разделение непарного предсердия на правое и левое связано с образованием перегородки, первые признаки которой в виде серповидной складки на внутренней поверхности верхней и задней стенки общего предсердия заметны уже в конце третьей недели эмбрионального периода. Рост этой складки в виде пластинки в направлении вниз и кпереди происходит главным образом на четвертой и пятой неделе. Образующаяся в результате перегородка, носящая название septum primum, нижней границы предсердия, и здесь остается отверстие, соединяющее оба предсердия (foramen primum s. subseptale). Позднее это отверстие зарастает, и перегородка, доходя до ушкового канала, срастается с щелевидным общим атриовентрикулярным отверстием и разделяет его на два отверстия: правое и левое. Septum primum в этом периоде является сплошной перегородкой; однако в дальнейшем в верхней, тонкой, части его появляется несколько мелких отверстий, сливающихся в одно — так называемое foramen secundum, или foramen ovale (овальное окно). В конце периода образования septum primum рядом с ним и несколько правее его образуется еще серповидная складка, дающая так называемую вторую перегородку — septum secundum. Еще правее с задне-верхней стенки предсердия растет так называемая ложная перегородка — septum spurium, переходящая в клапаны венозного синуса, впадающего в предсердие. При трансформации венозного синуса, входящего в состав полости предсердия, septum secundum сливается с septum primum и участвует в формировании края овального окна, а в дальнейшем края овальной ямки (limbus fossae ovalis). Клапан овального окна (valvula foraminis ovalis) образуется за счет septum primum.
Разделение непарного желудочка на правый и левый происходит благодаря образованию мышечной перегородки, растущей вверх из нижнего отдела желудочковой полости. Эта перегородка, однако, не вполне разделяет желудочки друг от друга, и в верхнем отделе ее остается отверстие (foramen interventriculare). Лишь при формировании перегородки в truncus arteriosus, разделяющей его на аорту и легочную артерию, эта перегородка, спускаясь вниз, закрывает указанное отверстие соединительнотканной пластинкой (pars membranacea septi), после чего полости правого и левого желудочков являются уже полностью разобщенными.
Для окончательного формирования сердца большое значение имеет та эволюция, которой подвергаются крупные сосуды, впадающие в полости сердца и исходящие из них. Так, при образовании перегородки предсердий происходит отделение от венозного синуса легочной вены, которая оказывается самостоятельно впадающей в левый отдел предсердия. В дальнейшем эта одиночная легочная вена как бы растягивается и входит в состав предсердия, тогда как четыре легочных вены, из которых эта одиночная вена была образована, оказываются уже самостоятельно впадающими в левое предсердие попарно по сторонам его. Венозный синус (sinus venosus s. reuniens) при росте правого отдела предсердия также растягивается и, в конце концов, уже входит в состав предсердия; синус перестает существовать — о нем напоминают только нередко сохраняющиеся пограничный гребешок и пограничная бороздка, соответствующие границе между предсердием и синусом. Впадавшие в синус вены видоизменяются и уже самостоятельно впадают в предсердие. Так, левый рог синуса редуцируется и превращается в венечный синус сердца; из правого рога синуса образуются верхняя и нижняя полые вены. Верхняя полая вена представляет собой расширившуюся правую кардинальную вену (ветвь правого протока Кювье); нижняя полая вена происходит из правой желточной вены (ѵ. omphalo-enterica); соответствующие левые вены (левая кардинальная и желточная) в норме редуцируются в мелкие вены тела. При «поглощении» венозного синуса правым предсердием видоизменяются и клапаны синуса: левый клапан сливается с перегородкой и участвует вместе с septum secundum в образовании limbus foraminis ovalis; правый клапан разделяется на две части, причем нижняя часть его образует valvula Eustachii и valvula Thebesii, а верхняя остается в виде пограничного гребешка (crista terminalis) сформированного сердца.
Truncus arteriosus разделяется на аорту и легочную артерию посредством перегородки, весьма сложно изменяющей свое положение в процессе развития. Это разделение происходит благодаря образованию на внутренней поверхности противоположных сторон truncus arteriosus эндотелиальных валикообразных выростов — подушечек; они растут друг другу навстречу и образуют перегородку, разделяющую просвет трункуса на две трубки; снаружи соответственно развитию перегородки образуется борозда, а потом оба сосуда полностью отделяются по длине друг от друга. При этом развитие перегородки идет на протяжении трункуса по спирали и образующаяся аорта, и легочная артерия на протяжении бывшего трункуса также представляют как бы закрученную спираль (рис; 4).
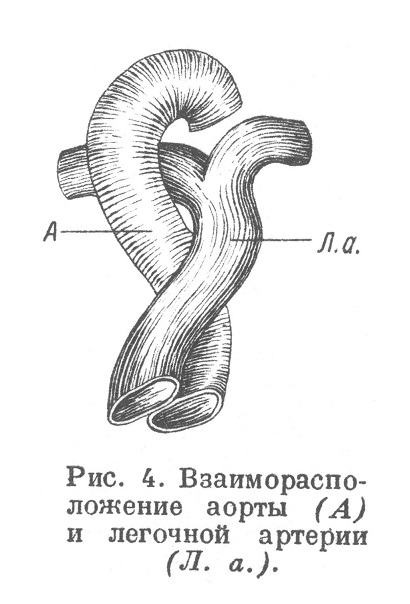
Ашоф считает, что спиралевидное вращение перегородки трункуса идет в направлении сверху вниз. Некоторые (Гук и др.) спиральное образование перегородки ставят в связь с приспособлением образующихся просветов аорты и легочной артерии к отходящим от них сосудам. После окончательного разделения truncus arteriosus на аорту и легочную артерию оказывается, что у сердца легочная артерия, отходящая от правого желудочка, лежит спереди и справа, аорта же, отходящая из левого желудочка располагается более кзади и влево. Нижняя часть перегородки трункуса, как указывалось выше, срастается с верхним отделом межжелудочковой перегородки и образует верхнюю часть ее, в частности, перепончатую (pars membranacea).
Заслонки атриовентрикулярных клапанов закладываются еще при одном общем атриовентрикулярном отверстии. Последнее имеет вид узкой щели, с обеих сторон которой образуются две валикообразные губы, или подушечки, из студенистого соединительнотканного вещества и эндотелиального покрова. Когда перегородка, растущая в предсердии и разделяющая его на правый и левый отделы, врастает в ушковый канал, она своим свободным краем срастается с этими подушечками, благодаря чему происходит разделение щели общего атриовентрикулярного отверстия на два отверстия. Части вышеуказанных подушечек, сохранившиеся при левом атриовентрикулярном отверстии, превращаются в две заслонки двустворчатого клапана его, тогда как в правом атриовентрикулярном отверстии при спаянии с подушечками перегородки образуется еще одна медиальная подушечка; в связи с этим здесь в клапане оказываются три заслонки. Превращение подушечек в заслонки происходит при разрастании их в ширину и при превращении студенистой эмбриональной ткани в плотную соединительную ткань.
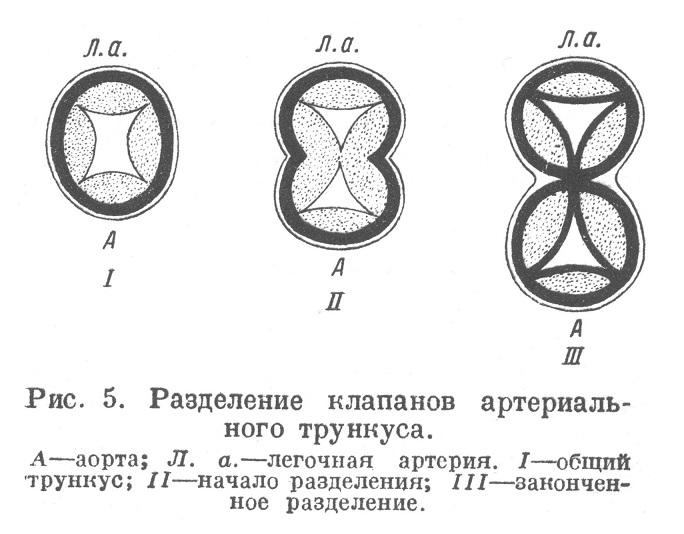
Нечто сходное лежит в основе образования полулунных заслонок клапанов аорты и легочной артерии. В узком месте truncus arteriosus, называемом tretum Halleri, закладываются четыре валика, или подушечки, состоящие из студенистой ткани и эндотелиального покрова (рис. 5,I). При разделении трункуса на два сосуда каждая из двух, расположенных друг против друга подушечек разделяется на две части; благодаря этому в каждом из образовавшихся сосудов (в аорте и легочной артерии) оказывается по три подушечки (рис. 5,III), превращающихся в дальнейшем в полулунные заслонки.
Крупные артериальные стволы возникают следующим образом.
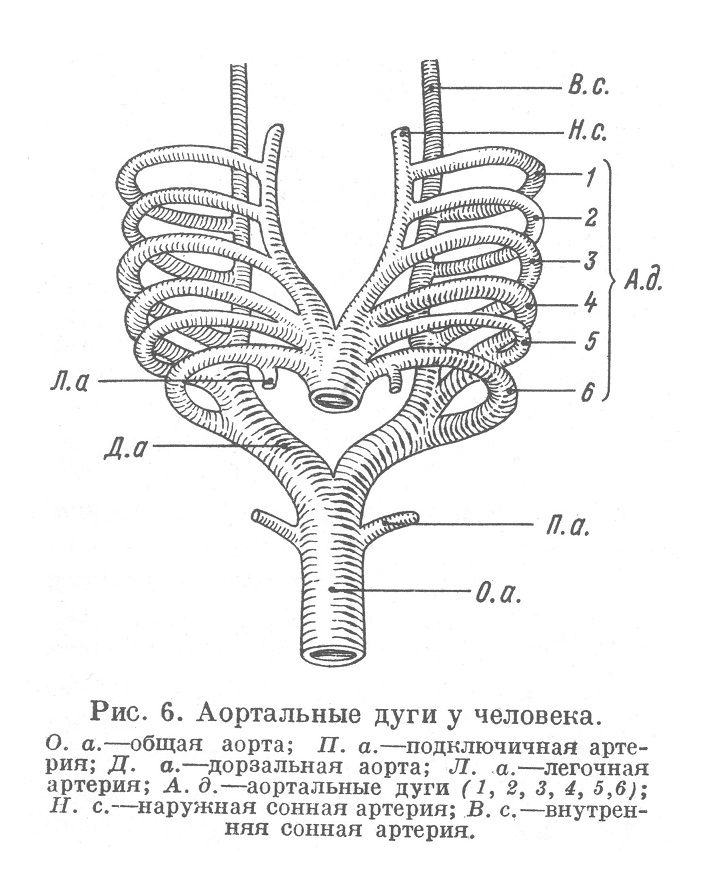
Первоначально truncus arteriosus недалеко от сердца делится на правую и левую ветви, охватывающие глоточную кишку и переходящие в две первичные аортальные дуги; в дальнейшем число аортальных дуг возрастает и доходит до пяти пар (по некоторым авторам — до шести пар). Эти дуги, сливаясь в дорзальных отделах зародыша, образуют две дорзальных аорты, которые ниже соединяются в общий аортальный ствол (рис. 6).
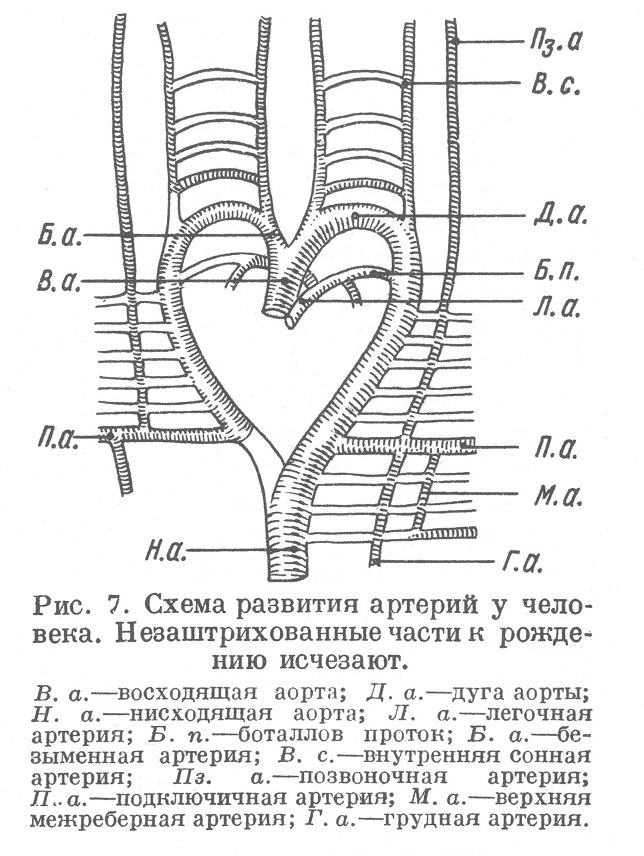
После разделения truncus на аорту и легочную артерию происходит постепенная перестройка аортальных дуг: часть их развивается и дает начало крупным сосудам, сохраняющимся и во внеутробном периоде; другая часть исчезает, причем симметрическое распределение сосудов нарушается. Так, пятая (по некоторым авторам, шестая) пара дуг отходит к легочной артерии (правая и левая ее ветви), из части левой пятой дуги образуется боталлов проток, соединяющий у зародыша просвет легочной артерии с просветом аорты, из левой четвертой дуги образуется аорта (ее дуга и нисходящая грудная часть), тогда как симметричная правая дуга редуцируется в более тонкую ветвь правой подключичной артерии. Это более лозднеэ распределение крупных артериальных стволов хорошо видно на схеме (рис. 7).
Ту часть аорты, которая находится между устьем левой подключичной артерии и местом впадения боталлова протока, выделяют под названием перешейка аорты (isthmus aortae). Эта часть аорты до рождения ребенка является более узкой и сравнительно менее развитой, так как через нее при внутриутробном кровообращении протекает сравнительно мало крови (из восходящей аорты кровь идет главным образом в дуговые сосуды аорты, а нисходящая аорта получает кровь из боталлова протока). По исследованиям Оржоша, у взрослых перешеек также отличается от соседних отделов аорты поперечным расположением эластических и мышечных волокон.
По Оржошу, это заставляет предполагать, что перешейку свойственна физиологическая функция сокращения и сужения просвета аорты, регулирующая течение крови в верхние и в нижние отделы тела.
Кровообращение у зародыша совершается таким образом, что артериальная кровь из плаценты поступает через пупочные вены в тело плода; здесь кровь через ductus venosus Aranthii вливается в нижнюю полую вену, в которой смешивается с венозной кровью, идущей из нижних частей тела. Через нижнюю полую вену кровь поступает в правое предсердие, где смешивается с порцией венозной крови, изливающейся из верхней полой вены, собирающей кровь из верхних частей тела. Из правого предсердия часть крови через открытое овальное окно непосредственно переходит в левое предсердие, часть крови переходит в правый желудочек и из него в легочную артерию; через последнюю лишь часть крови доходит до легких, другая часть через боталлов артериальный проток переходит в нисходящую аорту. Кровь, поступившая через овальное окно и из легочных вен в левое предсердие, переходит в левый желудочек и далее в аорту, где к ней примешивается кровь, идущая через боталлов проток из легочной артерии. По разветвлениям аорты кровь распределяется по всему организму, причем часть ее из подчревных артерий через отходящие от них пупочные артерии уходит в плаценту.
После рождения прерывается ток крови через плаценту. Пупочные вены и артерии, а также ductus venosus Aranthii спадаются и зарастают за счет разрастания внутренней и средней оболочек с участием эластической ткани; закрывается также овальное окно в перегородке между предсердиями вследствие срастания его клапана с краями отверстия. Спадается и зарастает, кроме того и боталлов проток, полное закрытие которого заканчивается к 15—20-му дню внеутробной жизни.
Сформированное сердце человека имеет вид конуса с основанием, обращенным кверху, кзади и вправо и верхушкой, направленной вниз, вперед и влево. В сердце принято различать следующие поверхности: переднюю, образуемую передней стенкой правого желудочка и в меньшей степени левого желудочка, нижнюю, которую составляют задне-нижние поверхности желудочков, заднюю, образуемую задними стенками предсердий, и боковые, образуемые боковыми частями обоих предсердий и желудочков.
Границу между желудочками и предсердиями образуют два тесно соединенных друг с другом фиброзных кольца; они совершенно изолируют мускулатуру предсердий от мускулатуры желудочков за исключением одного места, в котором проходит атриовентрикулярный, или гисов, пучок. Фиброзные кольца служат местом прикрепления заслонок правого и левого атриовентрикулярных клапанов. Кроме того, с фиброзными кольцами тесно связаны соединительнотканные пучки, пронизывающие мышечную ткань; все это, вместе взятое, образует соединительнотканный скелет сердца. Границей между предсердиями и желудочками при внешнем осмотре сердца является поперечная или венечная, борозда, в которой проходят основные стволы венечных сосудов. Эта поперечная борозда на передней поверхности сердца прерывается выходом неточной артерии и аорты. Границей между правым и левым Желудочками снаружи являются продольные борозды — передняя и задняя; внизу, несколько правее верхушки сердца, передняя и задняя борозды сливаются, причем здесь в районе правого желудочка образуется углубление — incisura cordis.
У предсердий, взятых вместе, задняя стенка слегка выпукла, а передняя вогнута, причем от каждого предсердия отходит кпереди по отростку, загибающемуся к средней линии и своими зазубренными краями охватывающему корни легочной артерии и аорты — ушки предсердий. Внутренняя стенка предсердий гладкая, за исключением этих ушков, поверхность которых неровная вследствие присутствия гребенчатых мышц, вдающихся в полость ушка в виде перекладин. В правое предсердие вливаются верхняя и нижняя полые вены, а также венечный синус сердца. Верхняя полая вена впадает через верхнюю, а нижняя полая вена — через заднюю стенку предсердия. Между их устьями на внутренней поверхности предсердия возвышается интервенозный бугорок Ловера. Кроме того, на внутренней поверхности предсердия близ впадения указанных венозных стволов виден косо идущий мышечный валик, называемый пограничным гребешком (crista terminalis); ему соответствует пограничная бороздка (sulcus terminalis) на наружной поверхности правого предсердия. Пограничный гребешок и бороздка обозначают границу между собственно предсердием и эмбриональным венозным синусом, который был образован слиянием верхней и нижней полых вен; этот венозный синус позднее входит в состав предсердия. Перегородка, разделяющая оба предсердия, со стороны правого желудочка в центре имеет овальное углубление, называемое овальной ямкой (fossa ovalis); выдающийся в виде валика край ее носит название limbus fossae ovalis. Овальная ямка соответствует эмбриональному овальному окну (foramen ovale), сообщающему во внутриутробном периоде полости правого и левого предсердий и закрывающемуся клапаном (valvula foraminis ovalis). От limbus fossae ovalis и передней его части отходит складка (valvula Eustachii), идущая к устью нижней полой вены; она играет роль в эмбриональном кровообращении и у взрослых часто бывает слабо выражена. На задней стенке правого предсердия между устьем нижней полой вены и задним краем атриовентрикулярного отверстия видно отверстие венечного синуса сердца, прикрытое серповидным тебезиевым клапаном (valvula Thebesii). Кроме того, на внутренней поверхности правого предсердия встречается непостоянное число отверстий мелких тебезиевых вен. Левое предсердие лежит несколько кзади в сравнении с другими отделами сердца, почему при вскрытии сердечной сорочки на трупе видна лишь передняя часть ушка левого предсердия. В левое предсердие впадают две пары легочных вен: две вены в левой стороне его и две — в правой.
Желудочки сердца — правый и левый — отделены друг от друга сплошной перегородкой, состоящей на большей части своего протяжения из мышечной ткани; лишь в самом верхнем отделе эта перегородка не содержит мышечной ткани и состоит как бы из соприкасающихся двух листков эндокарда; эту соединительнотканную часть перегородки называют pars membranacea septi ventriculorum. На поперечном разрезе через сердце левый желудочек имеет круглую форму,, а правый серповидную и вогнутой стороной как бы охватывает правую сторону левого желудочка. Стенка левого желудочка втрое толще, чем стенка правого. Внутренняя поверхность желудочков неровная вследствие того, что на ней имеются многочисленные, вдающиеся в просвет перекладины — трабекулы. Снизу в направлении к атриовентрикулярным отверстиям выстоят сосочковые мышцы число которых в основном соответствует числу заслонок атриовентрикулярного клапана; однако это число, а также размеры и форма сосочковых мышц подвержены вариациям (Кудач). Правое атриовентрикулярное, или венозное, отверстие, сообщающее полости правых -предсердия и желудочка, имеет продолговато-округлую форму, причем к краям его прикреплен клапанный аппарат (правый атриовентрикулярный клапан), имеющий три заслонки (створки, или паруса) — переднюю, заднюю и медиальную (трехстворчатый клапан, valvula tricuspidalis).
Из них передняя заслонка — самая большая, медиальная — самая маленькая. От краев заслонок идут сухожильные нити (chordae tendineae), прикрепляющиеся к верхушкам сосочковых мышц. Полость правого желудочка спереди образует конусообразный отросток, идущий вверх и влево и переходящий в легочную артерию. Этот conus arteriosus ventriculi dextri, или conus arteriae pulmonalis, отделен от венозного отверстия мышечным гребешком (crista supraventricularis). У места выхода легочной артерии расположен ее клапан, состоящий из трех полулунных заслонок — передней, правой и левой. На середине свободного края каждой заслонки имеется утолщение в виде небольшого узелка (nodulus Aranthii), в стороны от которого по краю клапана идут фиброзные полоски. Левое атриовентрикулярное, венозное, отверстие имеет продолговато-овальную форму. Клапанный аппарат его состоит из двух заслонок (створок, парусов) — передней и задней, почему обозначается как двустворчатый клапан (valvula bicuspidalis s. mitralis). Передняя заслонка, большая по размеру, находится спереди и справа между венозным отверстием и устьем аорты; задняя заслонка, гораздо более короткая, расположена сзади и слева. Зубчатые края заслонок сухожильными нитями связаны с верхушками сосочковых мышц. От полости левого желудочка к аортальному устью кверху и несколько вправо идет слегка закрученный конус (conus arteriosus ventriculi sinistri s. conus aortae). В начале аорты находится клапанный аппарат, состоящий из трех полулунных заслонок — задней, правой и левой; так же как и полулунные заслонки клапана легочной артерии, они снабжены по свободному краю арантиевыми узелками и фиброзными полосками.
Вес и размеры сердца соответствуют развитию и весу всего тела, в частности, состоянию мускулатуры субъекта. Для ориентировки на трупе очень верным остается указание Лаэннека (1819) о том, что в норме размеры сердца субъекта соответствуют величине его кулака. В среднем вес нормального сердца у взрослых мужчин — 300—350 г, у женщин — 250 г. Длина от верхней границы предсердий до верхушки — 12—14 см, от основания аорты до верхушки — 8—9 см, поперечник — 8,5—10 см, толщина — 3,5—5 см. Толщина стенки правого желудочка без трабекул — 2—3 мм, с трабекулами — 5—7 мм, левого желудочка у основания — 1—1,4 см. Окружность устьев: аорты — 6—7 см, легочной артерии — 6,5—8 см, двустворчатого клапана — 10 см, трехстворчатого клапана — 11,5 см (подробности см. у Геверта, Рессде и Руле, Морица, Брейтмана, Гуревича и в руководствах по анатомии).
Строение сердца. Стенки сердца построены из трех слоев: эпикарда, эндокарда и миокарда. Внешний слой, или эпикард, висцеральный листок сердечной сорочки, представляет собой серозную оболочку, аналогичную плевральному и брюшинному покровам. Эпикард состоит из слоя волокнистой соединительной ткани, прилегающей к мышечной ткани миокарда и непосредственно связанной с межмышечной соединительнотканной стромой. Поверхность эпикарда образована непрерывным слоем плоских клеток эндотелиального вида; по происхождению эти клетки относятся к мезодермальному эпителию — так называемому целомному эпителию.
Внутренняя оболочка сердца — эндокард — выстилает все полости сердца. Эндокард состоит из нескольких слоев. Со стороны полостей сердца он покрыт клетками эндотелия, являющимися непосредственным продолжением сосудистого эндотелия, который здесь, однако, состоит из клеток, менее вытянутых; под эндотелием находится тонкий слой, состоящий из густого сплетения соединительнотканных волоконец, лежащих среди аморфного основного вещества. Дальше следует эластический слой, т. е. толстый слой соединительной ткани с обильной примесью эластических волокон. Глубже находится эластически- мышечный слой, заключающий в себе, кроме толстых эластических волокон, гладкие мышечные клетки (присутствие последних выражено далеко не везде одинаково) и, наконец, слой рыхлой соединительной ткани, без резких границ переходящий в соединительнотканную строму миокарда. Эндокард в разных отделах сердца имеет разную толщину; толще всего он в левом предсердии (до 0,6 мм), более тонок — в правом предсердии, всего тоньше — в желудочках, особенно на сухожильных нитях, трабекулах и на сосочковых мышцах.
В прежнее время считали, что эндокард соответствует внутренней оболочке сосудов. Однако после работ Люшка, Бейтцке, Нагайо, Верагута, Сато и др. было твердо установлено, что эндокард является аналогом всей сосудистой стенки с ее тремя основными слоями.
Клапаны своей основой имеют грубую плотную соединительную ткань, исходящую из ткани фиброзных колец, образующих границу между предсердиями и желудочками. Эта фиброзная ткань доходит в виде пластинок до краев клапанных заслонок, а в атриовентрикулярных клапанах образует также основу сухожильных нитей. У краев клапанов соединительнотканная основа делается более рыхлой, богатой клетками, нередко обнаруживает базофилию и сходство со слизистой тканью («мукоидное состояние» соединительной ткани клапана).
Вышеуказанная основная пластинка клапанов покрыта эндокардом, который на верхней поверхности полулунных заслонок аорты и легочной артерии является продолжением внутренних слоев стенок этих сосудов, на верхних поверхностях створок атриовентрикѵлярных клапанов — продолжением эндокарда предсердий, на нижних поверхностях заслонок всех клапанов — продолжением эндокарда желудочков. Однако в зависимости от функциональных особенностей различных частей и поверхностей клапанных заслонок в строении их имеются некоторые специальные закономерности.
Полулунные заслонки аорты и легочной артерии, по Менкебергу, состоят из трех основных слоев. Один из них образует поверхность заслонок, обращенную в полости желудочков, и один — ту поверхность, которая обращена в просвет сосуда; между этими эндокардиальными слоями находится средний, или межуточный, слой. Первый слой, обращенный в полость желудочка, представляет собой продолжение всех четырех слоев эндокарда, покрывающего внутреннюю поверхность желудочков. У места прикрепления клапанов он несколько утолщается, но в области самих заслонок делается более тонким, и отдельные слои, характерные для эндокарда, в нем неразличимы; он очень богат эластической тканью; гладких мышечных волокон он не содержит. Третий слой, обращенный в просвет сосудов, исходит из внутреннего и среднего слоев аорты (и легочной артерии); он состоит из располагающихся поперечно пучков соединительной ткани, бедной эластическими волокнами, сосредоточенными близ поверхности. Второй слой — средний, или межуточный, — состоит из рыхлой соединительной ткани; на разрезе через заслонку этот слой имеет форму треугольника, так как у основания заслонки он сильно расширяется вследствие расхождения здесь в разные стороны первого и третьего слоев. Своим основанием треугольник примыкает к фиброзному кольцу устья аорты; в этой широкой части межуточного слоя имеются сосуды, которые в самом клапане полностью отсутствуют.
Заслонки атриовентрикулярных клапанов в основном имеют ту же схему строения, как и полулунные клапаны, однако в них можно различить большее количество слоев, причем отмечается более ясная разница в строении двух поверхностей клапанов. Поверхность заслонок, обращенных в предсердия, образована эндокардом, спускающимся на заслонки со стенок предсердий. На этой поверхности заслонок различают следующие слои: непосредственно под эндотелием находится рыхлая, макроскопически полупрозрачная ткань, похожая на слизистую ткань (часто обнаруживающая базофилию). Этот слой хорошо развит у края заслонок у мест прикрепления сухожильных нитей и между ними; в остальных отделах заслонок он выражен настолько слабо, что эндотелий кажется лежащим непосредственно на следующем слое — эластическом. Эластический слой состоит из соединительной ткани и массы эластических волокон, переплетающихся в продольном и поперечном направлениях; среди эластических волокон этого слоя наблюдается примесь гладких мышечных клеток, особенно ясная в передней заслонке двустворчатого клапана левого сердца. Глубже эластического слоя лежит фиброзно-эластический слой с преобладанием коллагеновой соединительной ткани; этот слой непосредственно примыкает к средней фиброзной пластинке, исходящей из фиброзных колец. Ткань фиброзной пластинки гораздо бедней клетками, чем вышеуказанные эндокардиальныѳ слои, она состоит из грубых коллагеновых балок с примесью тонких эластических волокон. Поверхность заслонок, обращенная к желудочкам, образована эндокардом, идущим со стенок желудочков; в общем здесь имеются те же слои, как и на предсердной поверхности заслонок, но все они развиты гораздо слабее, отчего весь зндокардиальный слой, примыкающий к средней фиброзной пластинке заслонки со стороны желудочков, более тонок, чем тот. который находится на предсердной поверхности, и слои его менее ясно выражены. В частности, эластический слой, находящийся .здесь непосредственно под эндотелием, в 4—6 раз тоньше, чем соответствующий слой предсердной поверхности заслонки. Гладкие мышечные волокна здесь обычно отсутствуют.
В атриовентрикулярных заслонках нередко встречаются поперечнополосатые мышечные волокна. Обычно они как бы спускаются в клапан со стороны стенки предсердия и лежат непосредственно под эндотелием: предсердной поверхности, продолжаясь на то или другое расстояние по направлению к краю заслонки. Иногда у основания заслонок находят небольшое количество жировых клеток. Сосуды в створках атриовентрикулярных клапанов могут встречаться лишь у основания, особенно если здесь имеется поперечнополосатая мышечная или жировая ткань; в самих заслонках сосудов нет.
Ту поверхность клапанов, которая обращена навстречу току крови, чаще всего называют наружной поверхностью, а противоположную поверхность — внутренней поверхностью. Таким образом, наружная поверхность полулунных клапанов обращена в сторону желудочков, а внутренняя — к стенке сосуда. В атриовентрикулярных клапанах наружная поверхность обращена в сторону предсердий, а внутренняя — к стенкам желудочков.
Сухожильные нити состоят из фиброзной, бедной клетками ткани, являющейся продолжением ткани фиброзных колец; нити покрыты весьма тонким слоем эндокарда, в котором под эндотелием видно скудное количество соединительной ткани с примесью эластических волокон. Переходя в ткань клапанных заслонок, фиброзная ткань каждой сухожильной нити веерообразно распределяется в средней фиброзной пластинке заслонки.
Фиброзные кольца на границе между предсердиями и желудочками построены из плотной бедной клетками соединительной ткани, состоящей из грубых коллагеновых балок, среди которых встречаются тонкие эластические волокна. Иногда в этой ткани находятся островки хрящевой ткани (подробности об эластической ткани в сердце см. у Зейппа, о типах сухожильных нитей — у Бровица).
Между эпикардом и эндокардом находится миокард, т. е. мышечный слой сердца, который и образует главную массу сердца. Местом прикрепления мышечных пучков как предсердий, так и желудочков являются фиброзные кольца, заложенные между предсердиями и желудочками и в устьях больших сосудов. Мускулатура предсердий сравнительно более тонка; миокард предсердий состоит из двух слоев: поверхностного, пучки которого располагаются главным образом поперечно и охватывают оба предсердия, и глубокого слоя, самостоятельного в каждом предсердии; его пучки располагаются кольцеобразно вокруг устьев вен и у оснований ушков.
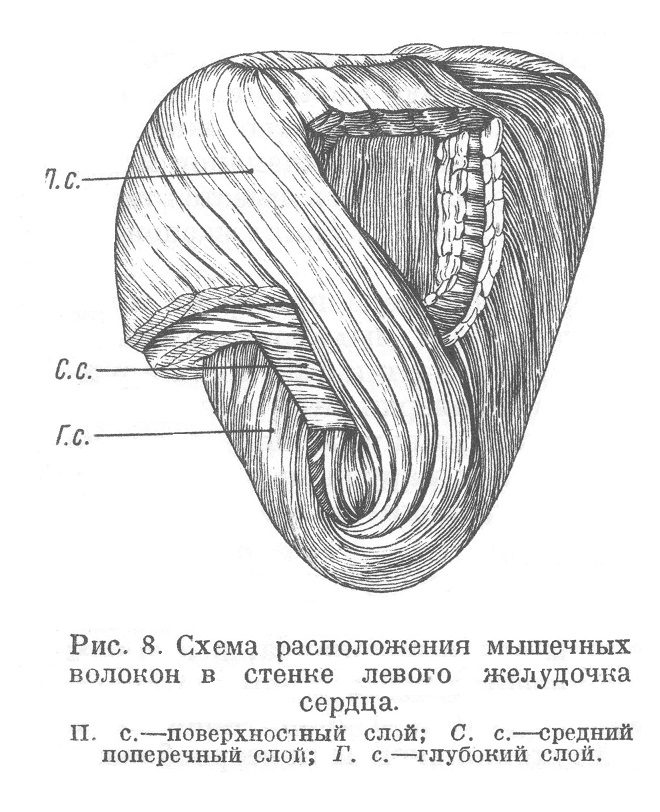
В желудочках миокард образует три слоя (рис. 8). Поверхностный слой от фиброзных колец идет вниз и влево. У верхушки сердца он образует своими сходящимися и закручивающимися пучками спираль (vortex cordis), после чего пучки загибаются внутрь и идут кверху, образуя внутренний глубокий слой, из которого формируются трабекулы и сосочковые, мышцы. Между этими двумя слоями лежит третий слой, самостоятельный для каждого желудочка и самый мощный из трех слоев; пучки его идут в круговом, поперечном направлении.
Мышечная ткань сердца представляет собой непрерывную синцитиальную сеть, волокна которой ветвятся под острыми углами и анастомозируют с соседними волокнами. Волокна имеют продольную исчерченность, связанную с ходом миофибриллей, и поперечную полосатость, более нежную, чем в волокнах скелетных мышц. Ядра мышечных волокон сердца лежат в центральных частях их и имеют слегка вытянутую форму. Вокруг ядер, особенно по полюсам их, всегда имеется некоторое количество недиференцированной саркоплазмы, лишенной фибриллярности и поперечной исчерченности; в такой саркоплазме у полюсов ядер в мышечных волокнах желудочков часто видно небольшое количество бурого пигмента — липофусцина. Сарколемма мышечных волокон очень тонка и плохо заметна, чем объясняется отрицание ее в прежние времена. На поперечном разрезе в связи с особым расположением фибриллярных колонок конгеймовы поля представляются в виде полосок, радиально идущих от ядра к периферии волокна. Весьма своеобразной особенностью мышечного синцития миокарда является присутствие на мышечных волокнах, расположенных по ходу волокон через правильные, довольно большие промежутки, особых поперечных полосок, отличающихся от дисков поперечной полосатости блеском и более значительной толщиной (рис. 9).

При действии 30% едкого кали эти полоски растворяются и мышечная ткань распадается на отдельные сегменты (сегменты Вейсмана), содержащие 1—2 ядра. Это дало основание думать, что указанные сегменты представляют собой мышечные клетки, а поперечные полоски — «линии склеивания» (Kittlinien) этих клеток. В дальнейшем этот взгляд был опровергнут, так как было установлено, что в месте указанных поперечных полосок непрерывность мышечных волокон и их фибриллей не является нарушенной. После этого одни стали считать их за полоски сокращения, другие — за «вставочные части» («вставочные пластинки Эберта»), обусловливающие рост волокон в длину, некоторые — а элементарные сухожилия, за зоны утолщения и слияния фибриллей и пр. В общем вопрос о сущности «поперечных полосок» мышечных волокон сердца до сих пор еще не разрешен (подробности см. в руководствах по гистологии, у Менкеберга, Кирха, Беннингофа).
Между пучками мышечных волокон миокарда находится рыхлая соединительная ткань, в которой проходят сосуды и нервы
Между мышечными волокнами соединительная ткань, играющая роль perimysium internum, имеет характер ретикулярной и состоит из сети решетчатых волокон (о возрастном развитии миокарда см. Пузик, о гликогене в мышце сердца см. Блюме, о тучных клетках в миокарде см. Шетц).
Как указывалось выше, мускулатура предсердий и мускулатура желудочков не переходят друг в друга, а полностью разделены плотной соединительной тканью так называемых фиброзных колец. Наряду с этим существует специальная система особых мышечных волокон, соединяющая мышечную ткань предсердий с мышечной тканью желудочков и являющаяся аппаратом, передающим раздражение (импульс) к сокращению с предсердий на желудочки. Эта система была открыта Гисом в 1893 г. и подробно изучена Тавара под руководством Ашофа в 1906 г., откуда название ее пучок Гиса или Гис-Тавара; другие названия: атриовентрикулярная система, специфическая мышечная система, проводящая раздражение система. Наиболее правильным мне кажется термин атриовентрикулярная система.
Начинается атриовентрикулярная система (рис. 10) атриовентрикулярным узлом (узлом Ашоф-Тавара), который лежит под эндокардом правого предсердия в нижнем отделе перегородки там, где идет венечная вена и примыкает задняя часть медиальной заслонки трехстворчатого клапана. Узел состоит из сплетения тонких мышечных волокон со слабой поперечной исчерченностыо; среди них много безмякотных нервных волокон.
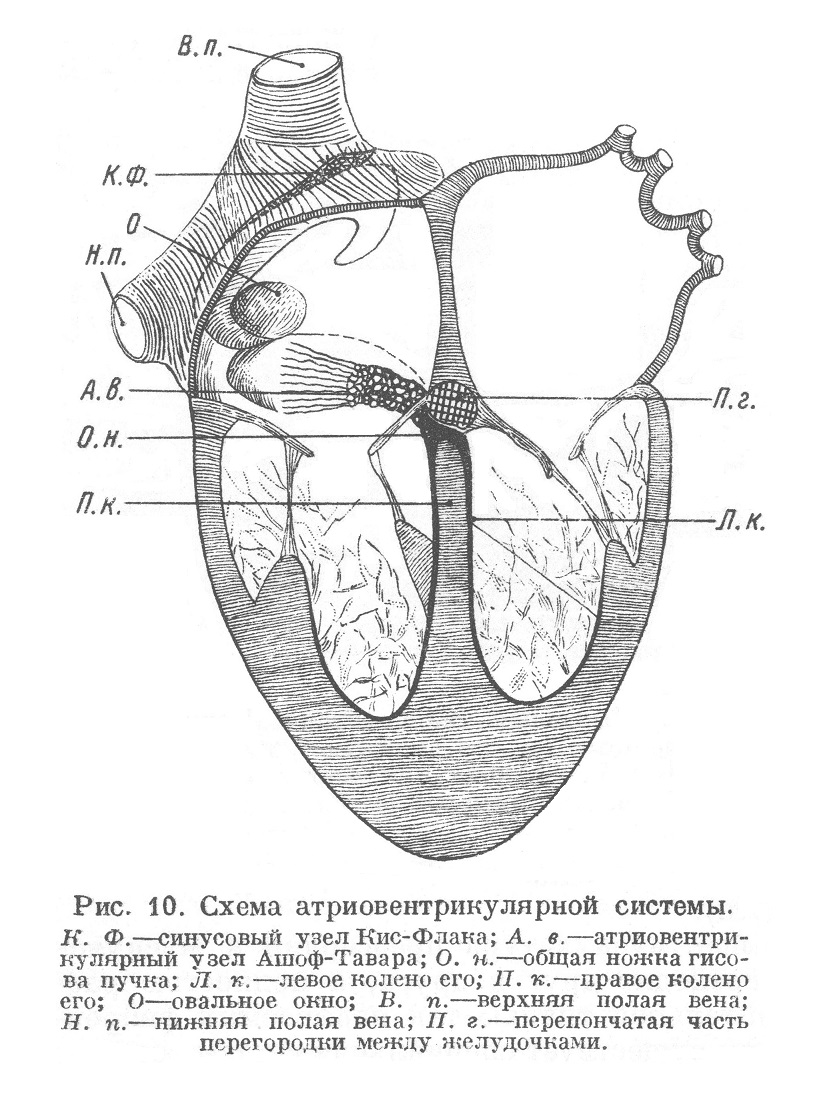
Атриовентрикулярный узел переходит в атриовентрикулярный пучок, который прободает фиброзную ткань, отгораживающую предсердия от желудочков, и непосредственно под pars membranacea желудочковой перегородки выходит в район желудочков. Здесь как раз над верхним концом мышечной части перегородки общая ножка пучка (crus commune) делится на два колена или две ножки — правую и левую, которые разветвляются под эндокардом желудочков. Правое колено, более тонкое, спускается под эндокардом перегородки и разветвляется по поверхности трабекул и сосочковых мышц. Левое колено, более мощное, выходя под эндокард сейчас же ниже перепончатой части перегородки, расходится вниз веером (рис. 11) и своими разветвлениями идет под эндокардом трабекул до нижних отделов желудочка, откуда эти ветви загибаются кверху к сосочковым мышцам.
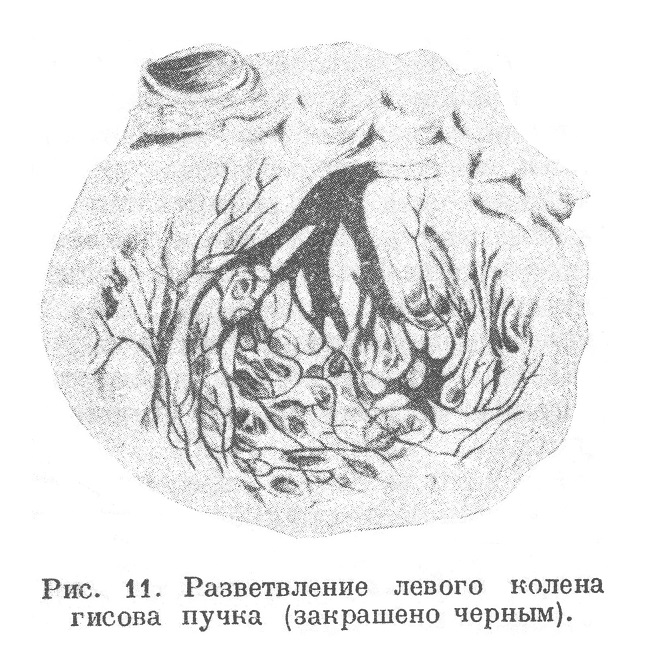
Гистологически как атриовентрикулярный узел, так и общая ножка и оба колена атриовентрикулярного пучка состоят из тонких слабо диференцированных и богатых саркоплазмой мышечных волокон, нередко содержащих (особенно левое колено) гликоген. Элементы атриовентрикулярного пучка под эндокардом левого желудочка представляют собой то, что уже давно известно под названием волокон Пуркинье. Всюду мышечное сплетение сопровождается безмя- котными нервными волокнами (нейромышечная система). Как атриовентрикулярный узел, так и атриовентрикулярный пучок и его разветвления лежат как бы в особом соединительнотканном футляре, отделяющем атриовентрикулярную систему от обычной мускулатуры сердца; лишь самые конечные разветвления атриовентрикулярной системы имеют связь с мышечными волокнами сердца. Кроме разветвлений атриовентрикулярной системы в желудочках, имеются разветвления ее и в предсердиях, исходящие из атриовентрикулярного узла и направляющиеся от него в стороны и назад. Весьма вероятно, что волокна атриовентрикулярной системы правого предсердия связаны с волокнами, исходящими из синусового узла.
Синусовый узел, или узел Кис-Флака (Keith and Flack, 1907), имеет вытянутую репообразную форму (рис. 10) и величину 0,3 на 1—2 см; узел заложен в пограничной борозде (sulcus terminalis), которая начинается в углу между правым ушком и верхней полой веной и направляется вправо и вниз к нижней полой вене, образуя как бы границу между полыми венами и собственно предсердием. В левой части борозды лежит утолщенная головная часть узла, вправо и вниз идет узенький ствол узла. Синусовый узел построен приблизительно так же, как атриовентрикулярный узел, т. е. состоит из сплетения богатых саркоплазмой слабо диференцированных мышечных волокон; среди них много нервных волокон и ганглиозных нервных клеток, относящихся к так называемому ремаковскому сердечному нервному узлу. От синусового узла в стороны отходят пять групп (Менкеберг) нервно-мышечных пучков (о возрастных вариантах гисова пучка см. у Струкова).
Как установлено в настоящее время, импульс сердечных сокращений возникает в синусовом узле («синусовая автоматия»), который обладает наибольшей автоматической способностью и является «кардио-моторным центром первого порядка», или «первичным центром возбуждения». С синусового узла сократительный импульс передается на мускулатуру предсердий, затем на атриовентрикулярный узел и дальше на атриовентрикулярный пучок и его желудочковые колена. При выключении синусового узла сократительный импульс может возникнуть и в атриовентрикулярном узле («атриовентрикулярная автоматия»), который поэтому считают за «кардио-моторный центр второго порядка» или «вторичный центр возбуждения». Наконец, имеются данные, указывающие на то, что в мышечной ткани предсердий и желудочков могут возникать автоматические сокращения без участия синусового и атриовентрикулярного узлов; поэтому еще говорят о «кардио- моторных центрах третьего порядка», или «третичных центрах возбуждения». При действии этих последних возникает не централизованная автоматия, а автоматия очень низкого порядка, выражающаяся в беспорядочных сокращениях отделов сердца («трепетание», или «мерцание», предсердий или желудочков). Блуждающий нерв, как известно, оказывает на деятельность сердца тормозящее влияние; при этом правый блуждающий нерв действует задерживающим образом на автоматическую возбудимость синусового узла, а левый блуждающий нерв — на возбудимость атриовентрикулярного узла. Раздражение правого блуждающего нерва нередко вызывает остановку сердца; раздражение левого блуждающего нерва — лишь атриовентрикулярный блок. Ускоряющее действие правого и левого симпатических нервов тоже неодинаково. Правый симпатический нерв действует больше на синусовый узел; раздражение правого симпатического нерва вызывает ускорение ритма и усиление сокращений преимущественно предсердий. Левый симпатический нерв оказывает влияние больше на атриовентрикулярный узел; раздражение левого нерва дает небольшое ускорение ритма и усиливает сокращение преимущественно желудочков (подробности об иннервации атриовентрикулярной системы см. у Джонса, Лаврентьева и Гурвич-Лазовской) .
Нервы сердца представляют собой разветвления ветвей шейной и грудной части блуждающего нерва (подробности об иннервации сердца блуждающим нервом см. у Лаврентьева) и трех шейных узлов симпатических стволов. Обмениваясь ветвями, эти нервы образуют поверхностное нервное сплетение (plexus cardiacus superficialis), расположенное на дуге аорты и у места деления легочной артерии, и глубокое нервное сплетение (plexus cardiacus profundus), лежащее выше и глубже предыдущего сзади дуги аорты у места разделения трахеи. Ветви этих сплетений спускаются вниз к сердцу и образуют венечные сплетения: переднее (plexus coronarius cordis anterior) — у корня аорты и по ходу правой венечной артерии, заднее (plexus coronarius cordis posterior) — по ходу левой венечной артерии. Кроме этих основных нервных сплетений, имеются еще добавочные сплетения. Воробьеву путем тщательной препаровки при помощи его капельного метода удалось обнаружить шесть сплетений. Каждое из них сопровождается узловыми полями, занимающими определенные территории. Нервные волокна оплетают мышечные пучки и оканчиваются на мышечных волокнах утолщениями. Кроме этих двигательных сплетений, имеются еще подэндокардиальное и подэпикардиальное сплетения нервов, располагающиеся в эндокарде и эпикарде в несколько слоев. Самые крупные скопления ганглиозных нервных клеток, называемые нервными узлами, у человека встречаются в трех местах: в области синусового узла атриовентрикулярной системы — узел Ремака (ganglion sino-aitriale); на задней стенке обоих предсердий с переходом на перегородку предсердий и распространением к атриовентрикулярному узлу атриовентрикулярной системы и по пучку последней в перегородку между желудочками — узел Людвига (ganglion atrioventriculare); в окружности корня аорты и легочной артерии — узел Биддера (ganglion bulbi aortici) (подробности о сердечных ганглиях у человека см. у Лазовского).
Кровеносные сосуды сердца представлены венечными артериями и венами и их ветвями. Венечные артерии (аа. coronariae) отходят в виде двух артериальных стволов из аорты у корня ее, т. е. в области вальса Львовых синусов. Левая венечная артерия имеет устье в синусе за левой полулунной заслонкой аортального клапана; правая венечная артерия выходит из синуса за правой заслонкой. По выходе из аорты левая венечная артерия распадается на две ветви; передняя нисходящая (ramus descendens anterior), пройдя сзади корня легочной артерии, спускается вниз по передней продольной борозде до самой вырезки у верхушки сердца; горизонтальная, окружная ветвь (ramus circumflexus) идет влево по венечной борозде сначала под левым ушком, а далее по задней поверхности сердца, обычно не доходя до задней продольной борозды. Правая венечная артерия после выхода из аорты идет вправо между легочной артерией и правым ушком, по венечной борозде окружает правое сердце и выходит на его заднюю поверхность; дойдя до задней продольной борозды, артерия по ней спускается вниз — задняя нисходящая ветвь (ramus descendens posterior). Правая венечная артерия снабжает кровью правое предсердие, правый желудочек, за исключением части его в виде полосы, примыкающей спереди к перегородке желудочков, заднюю часть перегородки желудочков и небольшую часть заднего отдела левого желудочка, примыкающую к перегородке. Левая венечная артерия снабжает левое предсердие, остальную часть левого желудочка, переднюю часть перегородки желудочков и часть передней стенки правого желудочка, идущую вдоль перегородки. Обе венечные артерии вместе снабжают заднюю сосочковую мышцу левого желудочка и большую переднюю сосочковую мышцу правого желудочка (Аменомия). Территории снабжения правой и левой артерий видны на прилагаемой схеме (рис.12).
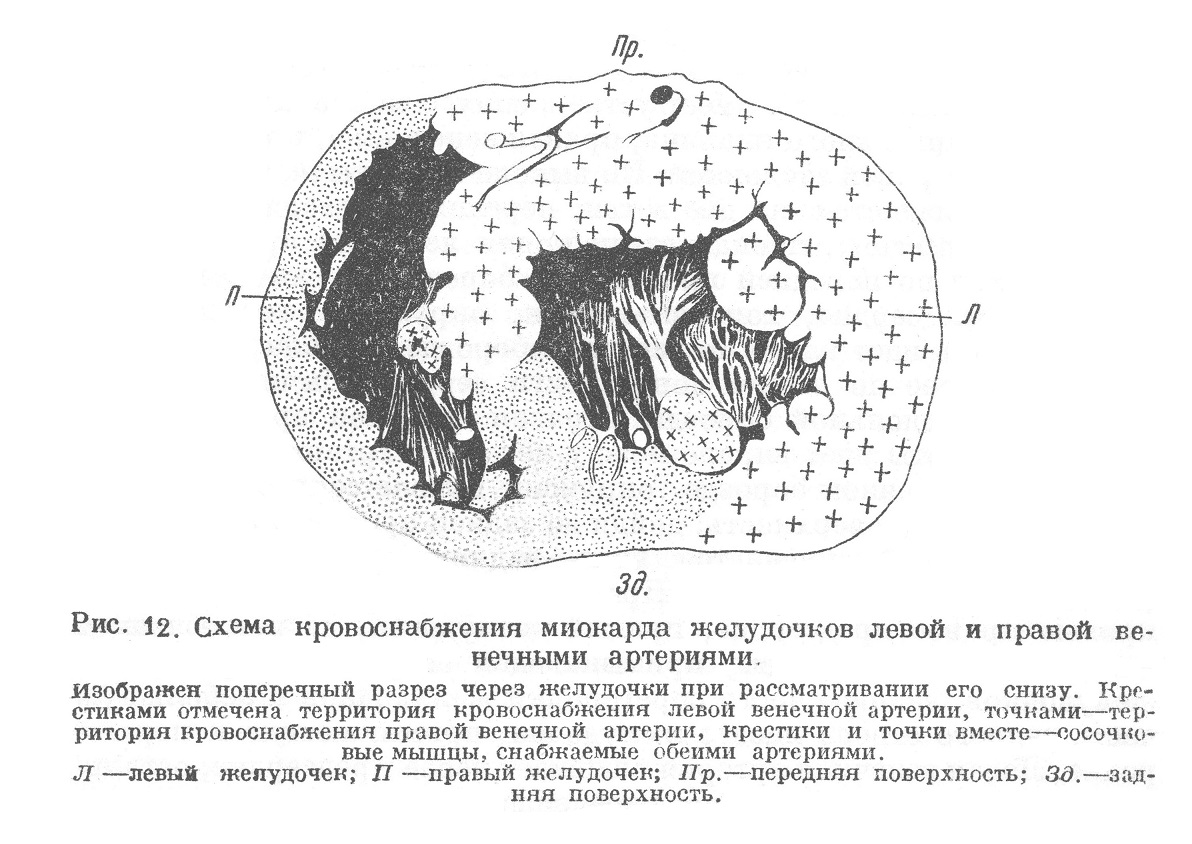
Атриовентрикулярная система, по мнению прежних исследователей, снабжается кровью через какую-то особую артериальную ветвь. В настоящее время выяснено, что синусовый узел (Кис-Флака) получает кровь из правой венечной артерии из ветви, называемой ramus cristae terminalis, атриовентрикулярный узел (Ашоф-Тавара) — из ветви правой венечной артерии, питающей перегородку предсердий (ramus septi atriorum); от этой же артерии питаются общий ствол и начала обоих колен атриовентрикулярного пучка. Левое колено и передняя часть правого колена снабжаются кровью через веточку левой венечной артерии, называемой ramus septi ventriculorum, задняя часть правого колена, а иногда отчасти и задний отдел левого колена — через веточки нисходящей ветви правой венечной артерии.
Вены сердца сопровождают артерии, частью идут самостоятельно. Более крупными ветвями их являются большая вена сердца (ѵ. cordis magna), идущая снизу вверх по передней продольной борозде, затем проходящая под левым ушком и идущая по венечной борозде назад, задняя вена левого желудочка (v. posterior ventriculi sinistri), поднимающаяся по задне-боковой поверхности левого желудочка, и средняя вена (v. cordis media), идущая по задней продольной борозде. Эти вены и ряд более мелких их ветвей вливаются в венозный венечный синус (sinus coronarius), идущий по заднему отделу венечной борозды и впадающий в правое предсердие (стр. 15). Кроме того, существует немало мелких вен, впадающих самостоятельно в правое предсердие. Мельчайшие вены Тебезия (v. minimae Thebesii) представляют собой мелкие и короткие сосудистые стволики, распределяющиеся во внутренних слоях стенок предсердий и желудочков и впадающие непосредственно в полости предсердий (foramina Thebesii) и желудочков (главным образом у основания сосочковых мышц). Вены Тебезия в случаях затруднительного тока крови по крупным стволам венечных артерий могут иногда способствовать кровоснабжению сердца, являясь при этом путями сообщения между венечной сосудистой системой и полостями сердца (Кретц).
Крупные стволы и главные ветви венечных сосудов идут по поверхности сердца, покрытые эпикардом и обычно окруженные жировой тканью; мелкие ветви проникают перпендикулярно в мышечные стенки, где и разветвляются до капилляров. Между разветвлениями правой и левой артерий существует много анастомозов. Анастомозы между более или менее крупными ветвями имеются лишь в области левого предсердия. Большинство анастомозов имеется между очень мелкими ветвями и наиболее выражено в области перегородки, в сосочковых мышцах, под эндокардом и эпикардом (Ямин и Меркель, Шпальтегольц, Гирш и Шпальтегольц, Аменомия, Нуссбаум, Крайнициану). Не все анастомозы постоянно функционируют; значительная часть их является как бы резервной и вступает в функцию лишь при ослаблении кровообращения по одной из артерий. Имеются также и экстракардиальные анастомозы венечной системы, идущие через сосуды сердечной сорочки; они приобретают особое значение при образовании спаек перикарда (Гудзон, Мориц, Вирн и Оджен). Число и характер анастомозов подвергаются весьма значительным индивидуальным колебаниям. В общем артерии сердца относятся не к конечным, а к анастомозирующим артериям, однако анастомозы нередко оказываются недостаточными, и артерии могут стать «функционально конечными» (подробности о венечном кровообращении см. у Руссова, Ваннети, Гохрейна, Кондорелли, Гауфе и др.).
Лимфатические сосуды сердца поверхностные располагаются под эпикардом, глубокие — находятся в толще миокарда. Более крупные лимфатические сосуды идут по ходу венечных сосудов, причем, сливаясь, образуют два отводящих стволика. Один из них направляется вверх по аорте к бифуркации трахеи, другой — по ходу легочной артерии; оба стволика вливают лимфу в лимфатические железы заднего средостения.
 Занятие 1-е. Вакцины и анатоксины. Вопросы для обсуждения. 1. Искусственный иммунитет, активный и пассивный. 2. Препараты для создания искусственного активного иммунитета: вакцины и анатоксины. 3. Виды вакцин: живые, убитые и химические. 4. Способы приготовления вакцин. 5. Анатоксины нативные и очищенные, их получение и титрован... Читать далее... |
|